Сердечно-сосудистая система ребенка. Развитие сердечно-сосудистой системы детей
Организм грудных и более старших детей постоянно претерпевает структурные и функциональные изменения, связанные с созреванием систем. Понимание этих возрастных изменений необходимо для правильной диагностики и лечения недостаточности кровообращения у детей раннего возраста.
Структурно-функциональное развитие
Форма сердца вполне сформирована уже к 6 неделе гестации, однако уплотнение миофибрилльных волокон и созревание тканей происходит в течение первого года постнатальной жизни. В это время миоциты участвуют в быстром синтезе белка и быстром росте клеток, который требует высокой внутриклеточной концентрации митохондрий, ядерных структур и эндоплазматического ретикулума. Большее количество неэластичных и неспособных к сокращению структур, имеющихся в сердце новорожденного, делает сокращение миокарда ребенка менее эффективным и компенсаторно лабильным, чем у взрослых. Маленькая растяжимость желудочков у плода и новорожденного приводит к тому, что даже небольшое изменение конечно-диастолического объема вызывает большое изменение конечного диастолического давления. Кроме того, увеличение ударного объема по механизму Франка-Старлинга у маленьких детей не столь значительное. Поддержание сердечного выброса у новорожденного сильно зависит от частоты сердечных сокращений. Увеличение объема жидкости повышает сердечный выброс лишь на 15%, но он повышается значительно больше при увеличении частоты сердечных сокращений.
Развитие кровообращения
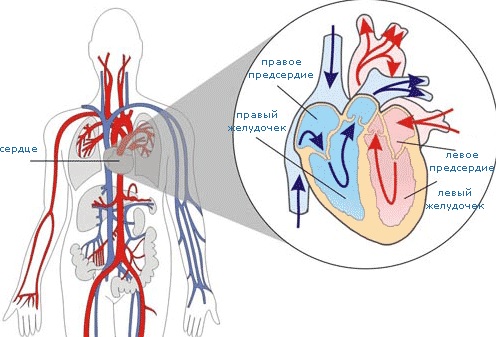
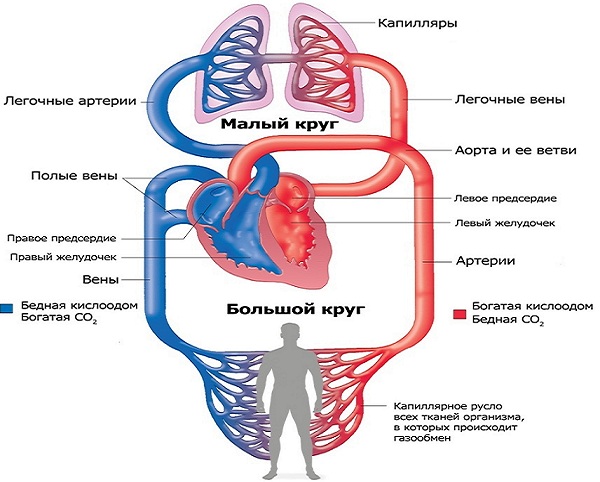
Кровообращение у взрослого и плода отличается во многих аспектах. Кровообращение у плода отличается следующим:
-
органом дыхания является плацента;
-
сопротивление легочных сосудов (СЛС) очень высокое;
-
системное сосудистое сопротивление (ССС) низкое;
-
доминирует правый желудочек.
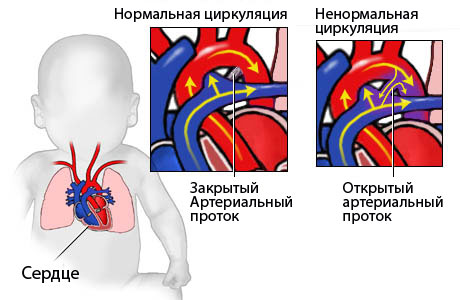
В то время как плод находится в среде с низким содержанием кислорода, содержание кислорода в крови плода схоже с таковым у взрослого (20 мл кислорода в 100 мл крови), что достигается благодаря более высокой концентрации гемоглобина, обладающего высоким сродством к кислороду. У новорожденных имеется несколько шунтов: артериальный проток, венозный проток и овальное окно, которые направляют оксигенированную кровь к мозгу и сердцу, минуя легкие. Затем происходят изменения, позволяющие постепенно перевести кровообращение плода в кровообращение по взрослому типу:
-
С первым вдохом, расправлением легких и увеличением кислорода в альвеолах поднимается уровень рН, выделяется множество нейрогуморальных медиаторов и окись азота (NO), которые ослабляют констрикцию легочных сосудов.
-
Когда плацента отделяется от стенки матки, кровеносные сосуды плаценты сужаются. Следовательно, увеличивается системное сосудистое сопротивление, увеличивая постнагрузку левого желудочка. Снижение сопротивления легочных сосудов и увеличение сопротивления сосудов большого круга кровообращения повышают давление в левом предсердии относительно давления в правом предсердии, что приводит к функциональному прижатию замыкающего клапана овального отверстия. Овальное окно анатомически закрывается в течение от нескольких месяцев до нескольких лет. Либо не закрывается никогда. Открытое овальное окно наблюдается, по крайней мере, у 15% взрослого населения.
-
Уменьшение сопротивления в легочных сосудах приводит к тому, что кровоток через артериальный проток поворачивается вспять. Из-за этого в проток поступает оксигенированная артериальная кровь, что наряду с быстрым снижением простагландина Е2 (PGE2) после рождения приводит к закрытию протока. Анатомическое закрытие протока происходит через несколько недель.
-
Венозный проток закрывается пассивно при исчезновении плацентарного кровообращения и изменении соотношения давления в воротной вене и в полой вене.
-
С течением жизни происходит также последующее постепенное снижение давления в сосудах легких. Это происходит благодаря тому, что идет структурное ремоделирование мышечного слоя легочных кровеносных сосудов. Во время внутриутробного развития центральные сосуды легких имеют относительно толстый мышечный слой. После родов мышечный слой становится тоньше, утолщаясь только в сосудах, располагающихся на периферии легких. Этот процесс занимает от нескольких месяцев до нескольких лет.
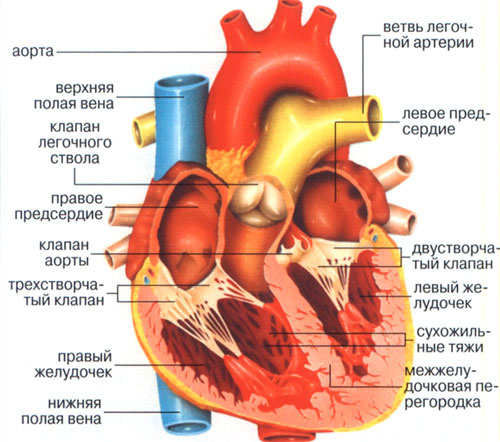
Развитие автономного контроля кровообращения
Функциональная интеграция вегетативной нервной системы в работу сердца плода и новорожденного все еще является предметом серьезных исследований. В сердце новорожденного имеется меньший запас катехоламинов и повышена чувствительность к экзогенному норадреналину.
Адренергическая иннервация миокарда человека полностью развивается к 18-28 неделям гестации. У новорожденных в сердце имеется низкий запас норадреналина и снижено количество симпатических нервных окончаний. У грудных детей адренергические реакции присутствуют, однако они слабо выражены.
Холинергическая система сердца к моменту рождения уже полностью сформирована. Сердце детей чувствительно к стимуляции блуждающего нерва. Вероятным ответом на увеличение вегетативного тонуса является брадикардия.
Присутствует барорецепторный ответ, однако полностью развит он только у доношенных детей. У недоношенных детей изменение положения тела не вызывает никаких изменений частоты сердечных сокращений, что дает основания полагать, что у них имеется ослабленный барорецепторный ответ или он отсутствует полностью. Хеморецепторный ответ хорошо развит уже в период внутриутробного развития. Брадикардия плода, которая развивается в ответ на гипоксию, как полагают, опосредована через хеморецепторы и может быть схожа по механизму с рефлексом, присущим водоплавающим животным, для уменьшения потребления кислорода под водой.
Метаболизм миокарда
Метаболизм миокарда у плода отличается от такового у взрослых. Относительная «гипоксия» - это норма для матки, поэтому сердце новорожденных лучше приспособлено к гипоксии, чем сердце взрослого человека. Возможно, это различие обусловлено высокой концентрацией гликогена в эмбриональной ткани миокарда, а также способностью плода более эффективно использовать анаэробный метаболизм. Благодаря этим двум фактам сердце плода или новорожденного относительно устойчиво к гипоксии и может быть легче реанимировано, если оксигенирование и перфузия были восстановлены достаточно быстро.
Потребление кислорода стремительно увеличивается после рождения, предположительно потому, что рожденному ребенку становится необходимо поддерживать собственную температуру тела. У доношенных детей потребление кислорода в нейтральной тепловой среде составляет примерно 6 мл/кг/мин; оно возрастает до 7 и 8 мл/кг/мин к 10 дню и 4 неделе, соответственно.
Возрастные изменения сердечнососудистой системы
Распространенные сердечно-сосудистые заболевания
-
Врожденные пороки сердца.
Врожденный порок сердца приводит к значительным отклонениям в оксигенации, перфузии и функционировании миокарда после рождения. Все пороки могут быть разделены на гипоксические и нормоксические. К последним относят обструктивные поражения левой стороны сердца (стеноз митрального клапана, стеноз аортального клапана, аортальный стеноз, аномальное впадение легочных вен, дефект межжелудочковой перегородки и открытый артериальный проток со сбросом справа-налево). Гипоксические пороки включают в себя стеноз трехстворчатого клапана, стеноз легочного клапана, стеноз и аплазию легочной артерии и тетраду Фалло. Поражения правой стороны сердца вызывают гипоксию в том случае, если сброс слева-направо настолько велик, что вызывает застойную сердечную недостаточность (ЗСН) и отек легких.
Симптомы
У новорожденных со значимым врожденным пороком сердца обычно имеются либо цианоз, либо ЗСН. Степень компенсации обычно изменяется в течение первых нескольких месяцев жизни, так как сопротивление легочных сосудов снижается до взрослого уровня. С уменьшением СЛС обычно увеличивается сброс слева-направо, что усугубляет ЗСН. У многих новорожденных со значительным дефектом межжелудочковой перегородки в течение нескольких недель после рождения отсутствует значимый сброс крови; однако провоцируемый во время операции алкалоз может увеличить сброс. У новорожденных основные симптомы ЗСН следующие:
-
плохой аппетит;
-
раздражительность;
-
потливость;
-
тахикардия;
-
учащенное дыхание;
-
снижение периферического пульса;
-
плохая перфузия кожи;
-
гепатомегалия.
У многих пациентов с легочным отеком можно наблюдать тахипноэ, но без ретракции. При структурных заболеваниях сердца появляется цианоз, однако для этого могут быть и другие причины, о которых не следует забывать, такие как заболевания легких, повышенное СЛС (персистирующая легочная гипертензия) и метгемоглобинемия.
Диагностика
Врожденный порок сердца диагностируется на основании физикального обследования, электрокардиограммы (ЭКГ), рентгенограммы грудной клетки и данных эхокардиографии. Иногда выполняется катетеризация сердца в качестве интервенционной терапии или диагностического метода. Магнитно-резонансная томография (МРТ) используется для уточнения анатомии врожденного порока сердца до операции на сердце.
Лечение
Первоначальное лечение врожденного порока сердца направлено на облегчение ЗСН, улучшение системной перфузии и улучшение или поддержание легочного кровотока. Открытый артериальный проток должен быть поддерживаем в открытом состоянии при наличии у пациента гипоплазии левых отделов сердца, аортального стеноза или атрезии аортального клапана, прерванной дуги аорты и симптоматической коарктации аорты. Часто назначение простагландина Е поддерживает жизнеспособность ребенка до тех пор, пока не сможет быть произведена окончательная хирургическая коррекция.
-
Острая недостаточность кровообращения у детей.
Острая недостаточность кровообращения – это невозможность системного кровотока удовлетворить метаболические потребности организма. Клинический синдром шока включает в себя признаки и симптомы, как недостаточности кровообращения, так и компенсаторных реакций организма пациента для компенсации недостаточности кровообращения. У детей компенсация недостаточности кровообращения происходит за счет высвобождения катехоламинов и увеличения вегетативного тонуса периферических сосудов. Самыми ранними признаками шока являются беспокойство или раздражительность, холодные и бледные конечности и необъяснимая тахикардия. Тахипноэ, умеренный метаболический ацидоз, олигурия и сонливость являются признаками недостаточной перфузии тканей. Оглушение, прерывистое дыхание и апноэ могут являться признаками приближающейся остановки сердца. Артериальное давление редко бывает адекватным показателем качества перфузии у детей, поскольку давление снижается только на поздней стадии заболевания. Способность детей к вазоконстрикции настолько высока, что центральное давление крови может очень долго оставаться нормальным, даже при приближающемся коллапсе кровообращения. Недостаточность кровообращения может быть вызвана:
-
нарушениями в работе сердца;
-
внутрисосудистой гиповолемией;
-
гипогликемией;
-
гипокальциемией.

Гиповолемия является результатом либо потери объема жидкости (крови, плазмы, воды), либо изменений в ССС.
Гиповолемия является наиболее частой причиной недостаточности кровообращения у детей. У таких детей снижается преднагрузка желудочков, снижается ударный объем, а также происходит снижение сердечного выброса. Острая гиповолемия обусловлена потерей крови (травма, кровотечение из желудочно-кишечного тракта (ЖКТ)), потерей плазмы (синдром повышенной проницаемости капилляров, гипопротеинемия, ожоги, перитонит) и потерей воды (рвота, понос, глюкозурический диурез при диабетическом кетоацидозе (ДКА)). У детей с острой гиповолемией отмечаются сужение периферических сосудов и холодные, плохо кровоснабжаемые конечности. Периферический пульс может быть нитевидный, а время капиллярного наполнения увеличивается в случае, если у ребенка нет лихорадки.
Недостаточный объем жидкости внутри сосудистого русла также может быть обусловлен анафилактическим, септическим или эндотоксическим шоком, повреждением спинного мозга или приемом сосудорасширяющих препаратов. В случае расширения кровеносных сосудов перфузия периферических сосудов обычно достаточна (несмотря на наличие гипотензии), при этом конечности обычно остаются теплыми.
Кардиогенный шок в педиатрической практике встречается сравнительно редко. Чаще всего это происходит по причине наличия у ребенка врожденного порока сердца с обструкцией или системно-легочным шунтом, хотя это может быть также обусловлено вирусным или бактериальным сепсисом. В каждом конкретном случае необходимо исключить наличие внутренней или внешней обструкции (напряженный пневмоторакс, гемоперикард, пневмоперикард, перикардиальный выпот). Наконец, нужно не забывать, что вирусные или инфильтративные кардиомиопатии, коллагеноз сосудов, болезнь Кавасаки и метаболические нарушения, такие как гипогликемия, сепсис или уремия, могут приводить к недостаточности кровообращения и нарушать работу сердца. Аритмии, такие как пароксизмальная наджелудочковая тахикардия или атриовентрикулярная (AV) блокада, также могут провоцировать у детей недостаточность кровообращения.
Лечение
Причину шока зачастую сложно определить, исходя лишь из анамнеза и физикального обследования. К незамедлительным действиям относят оценку проходимости дыхательных путей, назначение кислорода, обеспечение поступления кислорода (при необходимости) и адекватную вентиляцию. Сосудистый доступ должен быть получен как можно раньше и быть достаточно емким, чтобы была возможность в случае необходимости быстро назначать вливание жидкостей. Чрескожная катетеризация периферических вен может быть затруднена из-за сужения периферических сосудов. Если невозможно быстро осуществить внутривенный доступ, то в этом случае используется внутрикостный (ВК) доступ. Для постановки ВК-линии в проксимальной трети большеберцовой кости или в дистальном отделе бедренной кости после соответствующей обработки кожи используется короткий скошенный троакар. Для этой процедуры хорошо подходят ВК-иглы №18, спинальные иглы, иглы для аспирации костного мозга. Игла не должна быть установлена в эпифизе. Если ВК-игла установлена правильно, то ее стержень находится в кортикальном слое кости, а кончик проходит в полость кости. Кортикальный слой кости удерживает иглу. Мелкие кусочки кости и костного мозга, попавшие в иглу, могут быть удалены при помощи отсоса, чтобы жидкость при инфузиях проходила легко. Изменения мягких тканей ноги при введении жидкости не происходит. ВК-линии удобно использовать для получения образцов крови, обеспечения инфузий и введения лекарств, которые при традиционных реанимационных мероприятиях вводятся внутривенно. Стандартный внутривенный доступ должен быть получен как можно раньше, так как может развиться остеомиелит. Чрескожная катетеризация яремной или подключичной вены относительно легка, но имеется некоторый риск повреждения сонной артерии, гемоторакса, пневмоторакса и перфорации верхней полой вены или правого предсердия. Чем младше ребенок, тем выше риск, связанный с канюляцией любого сосуда.
Лечение недостаточности кровообращения включает в себя улучшение сердечного выброса и нормализацию перфузии периферических органов. Сердечный выброс зависит от частоты сердечных сокращений и ударного объема, поэтому увеличение любого из них обычно приводит к подъему сердечного выброса. Если нет тахикардии, то частота сердечных сокращений может быть увеличена путем ваголизиса или а-адренергической стимуляции (положительная хронотропная реакция). С этой целью наиболее часто используются атропин (0,02 мг/кг, не более 1 мг), изопротеренол и эпинефрин. У детей увеличение частоты сердечных сокращений от 30 до 50% от изначального уровня обычно переносится относительно хорошо и существенно увеличивает сердечный выброс. Ударный объем может быть увеличен путем роста преднагрузки, уменьшения постнагрузки, улучшения сократительной способности миокарда или сочетанием этих методов лечения.
Так как у большинства детей, находящихся в шоке, имеется гиповолемия, как правило, эффективной мерой является волемическая нагрузка изотоническими кристаллоидами или коллоидными растворами. Хорошим началом может быть нагрузка из расчета 20 мл/кг за 2-10 мин. Болюс должен повторяться до тех пор, пока не улучшится перфузия или не будет введено 60 мл/кг. Если к этому моменту не произошло улучшения, необходимо искать другие причины шока, такие как продолжающаяся кровопотеря, дисфункция миокарда, сепсис, анафилаксия и другие. Внутрисосудистый объем оценивается при помощи физикального обследования, рентгенографии грудной клетки, эхокардиографии, измерения центрального венозного давления (ЦВД) и инвазивного артериального давления.
Эхокардиография является очень быстрым и неинвазивным методом, но требует постоянной доступности сложного оборудования и квалифицированного персонала для грамотной интерпретации детской эхокардиограммы. Благодаря ЭхоКГ может быть исключена структурная патология сердца и довольно точно оценена функция миокарда. Кроме того, также может быть диагностирована гиповолемия. В дальнейшем большинству новорожденных и детей производится постановка центрального венозного катетера для дальнейшего постоянного наблюдения за ЦВД и непосредственно введения жидкости. Несмотря на то, что 5 см вод. ст. представляют собой разумный желаемый показатель ЦВД в среднем, однозначного оптимального значения ЦВД нет. Поскольку определенное количество экстракардиальных факторов (например, растяжимость легких, уровень положительного давления в конце выдоха (PEEP), пиковое давление на вдохе и повышение внутрибрюшного давления) оказывает влияние на ЦВД и давление в правом желудочке, то оптимальные значения ЦВД у разных пациентов могут значительно различаться. Если при нормализации ЦВД нет улучшения показателей артериального давления, кожной перфузии и диуреза, то следует рассматривать кардиогенные причины недостаточности кровообращения. Должны быть определены показатели газов артериальной крови (ГАК), гематокрита, электролитов сыворотки, глюкозы и концентрации кальция. Необходима коррекция ацидоза, гипоксии и других нарушений обмена веществ. Необходимо произвести посев крови и других биологических материалов. В случае подозрения на сепсис должен быть назначен антибиотик широкого спектра действия. Диурез более 1 мл/кг/ч обычно указывает на адекватность почечного кровотока и сердечного выброса. Пациенты с диурезом менее 0,5 мл/кг/ч должны быть обследованы на предмет недостаточности кровообращения, почечной недостаточности и обструкции в мочевыводящей системе.
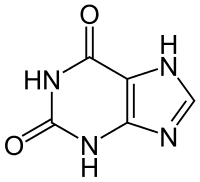
Сократимость миокарда может быть улучшена путем коррекции гипоксии, ацидоза и гипогликемии, а также путем введения препаратов, обладающих положительным инотропным эффектом, таких как симпатомиметики ф-адреномиметики), ксантины и сердечные гликозиды.
Легочные артериальные катетеры у детей используются реже, чем у взрослых, так как эти катетеры часто слишком велики для постановки в легочную артерию, особенно у новорожденных. Большинство причин, вызывающих недостаточность кровообращения у детей, связаны с бивентрикулярной недостаточностью, а не с левожелудочковой недостаточностью, как это чаще происходит у взрослых. Таким образом, по давлению наполнения левого желудочка можно оценить давление в правом предсердии, а ЦВД отражает давление наполнения и правых, и левых отделов сердца. Катетер в легочной артерии, если таковой используется, позволяет реанимационной бригаде непрерывно мониторировать в ней давление и периодически измерять сердечный выброс.
Снижение постнагрузки часто происходит при одновременном нарушении насосной функции сердца и повышении ССС. Снижение ССС способствует улучшению работы желудочка, увеличивает ударный объем и улучшает тканевую перфузию. Снижение постнагрузки достигается путем введения прямого вазодилататора (нитропруссида натрия), фадреномиметика (изопротеренола), ингибитора фосфодиэстеразы III (милринона) или а-адреноблокатора (фентоламина или толазолина). Последствия уменьшения постнагрузки зачастую непредсказуемы. Если сопутствующая гипотензия существенно снижает коронарную перфузию, то эффективность сердечных сокращений может оказаться сниженной, а не улучшиться. Для немедленного лечения тяжелой гипотензии под рукой всегда должны находиться сосудосуживающие препараты (фенилэфрин или норадреналин).
В случае, когда анафилаксия и теплый септический шок вызывают чрезмерную вазодилатацию, назначаются вазоконстрикторы. Сосудосуживающие препараты увеличивают работу сердца и потребление кислорода, что может ухудшить существующую декомпенсацию миокарда.
- Аллергия
- Ангиология
- Болезни глаз
- Венерология
- Гастроэнтерология
- Гинекология
- Дерматология
- Здоровое питание
- Инфекционные болезни
- Кардиология
- Косметология
- Лекарства
- Лекарственные растения
- ЛОР-заболевания
- Мужское здоровье
- Неврология
- Неотложная помощь
- Новости
- Онкология
- Ортопедия
- Паразитология
- Педиатрия
- Пульмонология
- Расшифровка анализов
- Симптомы
- Системные заболевания
- Стоматология
- Травматология
- Урология
- Хирургия
- Эндокринология
- Нужно знать
- Еда
- Профессиональные заболевания









Комментарии