Заболевания крови у детей: симптомы, лечение
Экстренные гематологические случаи в интенсивной терапии включают отклонения в системе свертывания, иммунитете и эритроцитарной массе. Они могут быть первично изолированными или вызванными системной полиорганной недостаточностью.
Система свертывания
Нормальное свертывание включает первичную агрегацию тромбоцитов с образованием кровяного тромба и продукцию фибрина (внутренним и внешним путем). Для того, чтобы произошло и то и другое, необходимо наличие тромбоцитов, коагуляционных факторов и интактного кровеносного сосуда. У новорожденных есть определенное количество умеренных коагуляционных отклонений, которые изредка проявляются клинически. У доношенных и большинства недоношенных младенцев – нормальное тромбоцитарно-сосудистое взаимодействие, но тромбоцитарная агрегация временно замедлена. Кроме того, у плода и новорожденного многие коагуляционные факторы имеют сниженную активность или концентрацию. Огромное значение имеют витамин-К-зависимые факторы: II, VII, IX и X. Эти факторы низки при рождении и снижаются еще больше в течение первой недели жизни, если не назначен витамин К. Уровни факторов V и VIII близки к показателям взрослых у всех, кроме самых недоношенных. Несмотря на то, что рутинные скрининговые тесты на коагуляционную активность применяются у детей, кровь новорожденных сворачивается быстрее in vitro, потому что у новорожденных наблюдается нехватка обычно присутствующих ингибиторов протеазы, в частности антитромбина III.
Диагностика гемостатических расстройств
Коагуляционные расстройства диагностируются по анамнезу, физикальному обследованию и лабораторным данным. Важно выявить анамнез склонности к кровоточивости, образованию синяков, приема лекарств и сопутствующих заболеваний или семейный анамнез по кровотечениям. Пациент должен быть внимательно обследован на признаки петехий или синяков, кровоточивости десен или гепатоспленомегалии. Места кровотечений или венепункций должны быть обследованы на наличие свежего тромба или выделений. Лабораторная оценка частичного тромбопластинового времени, протромбинового времени, тромбинового времени, числа тромбоцитов и времени кровотечения дает ценную информацию о природе гемостатического дефекта.
Виды коагуляционных расстройств
Врожденные нарушения
Описаны наследственные дефициты большинства коагуляционных факторов, но большинство дефицитов приходится на классическую гемофилию (фактор VIII) и болезнь Кристмаса (фактор IX). В связи с появлением современной заместительной терапии факторами свертывания крови, эти нарушения редко вызывают жизнеугрожающие состояния, требующие интенсивной терапии.
-
Дефицит фактора VIII, или гемофилия А.
Дефицит фактора VIII или гемофилия А, наследуется рецессивно, связан с полом и встречается у 1 на 10000 мальчиков. Тяжесть клинической формы болезни определяется количеством циркулирующих факторов:
-
тяжелая форма ассоциируется с менее чем 1% от нормального уровня;
-
форма средней тяжести – от 1 до 5%;
-
очень легкая форма от 5 до 30% от нормального уровня.
Самые распространенные места кровотечений – это суставные щели, но кровотечение может также возникнуть в брюшной полости, кишечнике, мышцах, коже или ЦНС. Тяжелая травма или хирургическое вмешательство могут вызвать обширное кровотечение. Диагностика гемофилии проводится по выявлению повышенного частичного тромбопластинового времени и пониженному фактору VIII. Необходимо лечение фактором VIII, полученным из плазмы, или рекомбинантными белками.
-
Болезнь фон Виллебрандта.
Болезнь фон Виллебрандта встречается почти также часто, как гемофилия А, и наследуется обоими полами аутосомно-доминантно. Фактор фон Виллебрандта – это мультимерный гликопротеид, который продуцируется мегакариоцитами и эндотелиальными клетками. Фактор фон Виллебрандта адгезируется к субэндотелиальной матрице после повреждения сосуда. Изменения в его структуре заставляют, адгезироваться и активироваться. Выделяют три типа болезни фон Виллебрандта.
-
Тип I характеризуется количественным снижением нормального фактора фон Виллебрандта, и обуславливает 85% случаев заболевания.
-
Тип II характеризуется качественными изменениями фактора фон Виллебрандта.
-
Тип III – его отсутствием.
Наиболее частыми клиническими проявлениями являются кровоточивость кожи и слизистых оболочек, в частности носовые кровотечения и меноррагия. Частичное тромбопластиновое время и время кровотечения удлинены, так же как и некоторые тесты функциональности тромбоцитов. Десмопрессин повышает фактор фон Виллебрандта в плазме у пациентов с I типом и некоторых пациентов со II типом. В случае, когда пациенты невосприимчивы к десмопрессину, и при обширных кровотечениях может быть применен криопреципитат или другие производные плазмы фактора фон Виллебрандта.
-
Наследственная тромбоцитопения.
Наследственная тромбоцитопения – это редкий врожденный дефект. Большинство случаев ассоциированы с семейными, сцепленными с полом иммунодефицитными болезнями, такими как синдром Вискотта-Олдрича. Трансфузия тромбоцитов помогает контролировать кровотечения. Спленэктомия часто корректирует тромбоцитопению, а успешная пересадка костного мозга излечивает синдром Вискотта-Олдрича.
Приобретенные нарушения
Выработку коагуляционных факторов может нарушить множество обстоятельств. Чаще всего страдают витамин-К-зависимые факторы. Эти факторы снижаются из-за заболеваний печени, лечения варфарином и синдрома мальабсорбции, вторичного по отношению к заболеваниям кишечника или изменениям кишечной микрофлоры, вызванным длительным лечением антибиотиками. Кроме того, невосполненный неонатальный дефицит витамина К приводит к геморрагической болезни у новорожденных. При этих нарушениях протромбиновое время удлинено, и наблюдается пониженный уровень факторов II, VII, IX и X. Назначение витамина К, как правило, устраняет эти дефициты, если явно не страдает синтетическая функция печени.
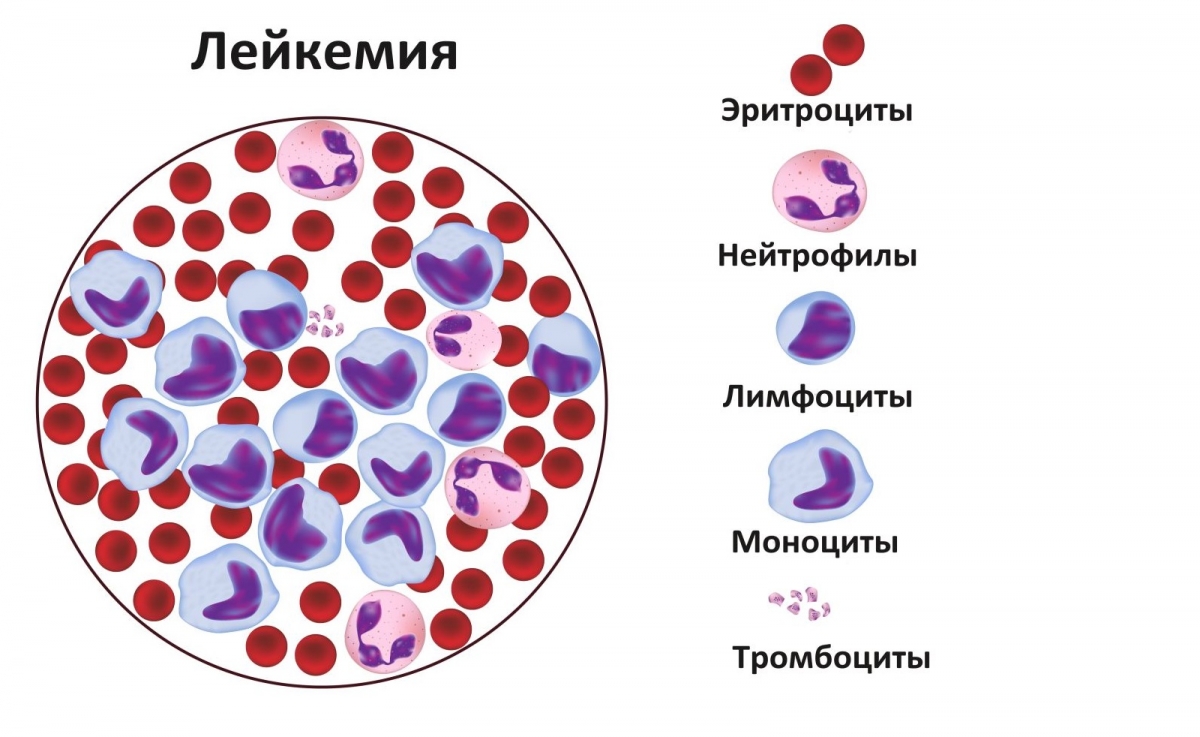
Приобретенные нарушения тромбоцитов включают пониженную продукцию, повышенную деструкцию и подавленную функцию. Пониженная продукция или гипопролиферативные состояния включают заболевания костного мозга, такие как лейкемия и апластическая анемия, и побочные эффекты химиотерапевтических препаратов. Повышенная деструкция может быть иммуноопосредована (например, идиопатическая тромбоцитопеническая пурпура), либо быть результатом истощения (микроангиопатические состояния, ГУС или тромботическая тромбоцитопеническая пурпура). Наконец, дисфункция тромбоцитов была обнаружена вместе с уремией и хронической полицитемией у пациентов с синими пороками сердца.
Лечение приобретенной тромбоцитопении включает трансфузию тромбоцитов и, по возможности, коррекцию основного нарушения. Терапевтическая спленэктомия повысит выживаемость тромбоцитов у некоторых пациентов с тяжелыми иммуноопосредованными заболеваниями.
ДВС характеризуется как коагулопатия потребления со снижением тромбоцитов и фибриногена повышенным протромбиновым временем частичным тромбопластиновым временем и тромбиновым временем; и повышением продуктов распада фибрина. ДВС осложняет целый ряд неспецифических состояний:
-
сепсис;
-
анафилаксия;
-
шок;
-
ацидоз;
-
массивная травма тканей;
-
серповидноклеточная анемия;
-
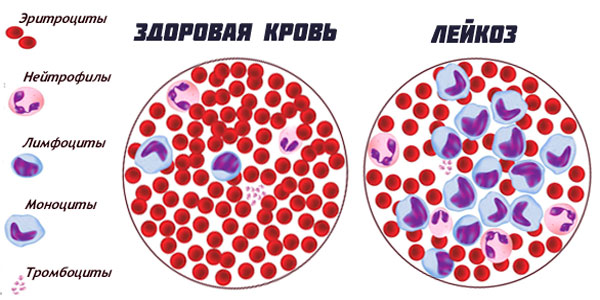
некоторые злокачественные новообразования, в частности острый миелоидный лейкоз у детей.
Молниеносная пурпура – это частная тяжелая форма ДВС, проявляющаяся экхимозами, тромбозами кожи, подкожной ткани и дистальной части конечностей. Это состояние наблюдается при острой менингококцемии и других бактериальных, вирусных и грибковых септицемиях. Молниеносная пурпура характеризуется высокой заболеваемостью и смертностью; основной угрозой является ишемия в дистальных частях конечностей.
Лечение ДВС требует как можно более раннего устранения пусковых факторов. Основным является поддержание сосудистого объема и транспорта кислорода. При активном кровотечении трансфузия тромбоцитов (0,2 Ед/кг) и свежей замороженной плазмы (10 мл/кг) каждые 4-6 ч пополняет тромбоцитарные и свертывающие факторы. Также могут быть необходимы антагонисты свертывания, такие как антитромбин III. Некоторые клиницисты отстаивают назначение гепарина; но, как бы то ни было, он не улучшает результат и может усилить кровотечение. В случаях, когда количество назначаемой свежезамороженной плазмы ограничено интраваскулярной гиперволемией, может помочь трансфузия концентратов факторов. В некоторых случаях для лечения тяжелого ДВС может потребоваться заменная трансфузия свежей цельной крови или замена плазмы – плазмаферез со свежезамороженной плазмой и тромбоцитами.
Патологии эритроцитов
Патологии эритроцитов включают как уменьшение эритроцитарной массы, так и аномальную функцию эритроцитов. Эритроцитарная масса уменьшается при сниженной продукции или увеличенной их потере. Сниженная эритроцитарная продукция связана с:
-
дефицитом факторов (железо, фолаты, витамин В12);
-
заболеваниями костного мозга (апластическая анемия, лейкемия);
-
хроническими заболеваниями (инфекции, новообразования, болезни почек);
-
врожденным дефицитом предшественников эритроцитов (синдром Даймонда-Блекфена, очень редкая аномалия).
Потеря эритроцитов обусловлена экстракорпоральной кровопотерей (геморрагией) или деструкцией клеток (гемолиз). Гемолиз может быть обусловлен внутренним поражением эритроцитов или внешними факторами. Внутренние аномалии включают мембранные дефекты (сфероцитоз, эллиптоцитоз), ферментные дефекты (дефицит глюкозо-6-фосфат дегидрогеназы, пируваткиназы) и гемоглобинопатии (гемоглобин S, C, D, E и талассемия). Внешние расстройства могут быть иммуноопосредованы или инфекционно- и токсикоопосредованы, или они могут возникнуть вторично вследствие микроангиопатических деструкций.
Независимо от того, что вызывает уменьшение эритроцитарной массы, признаки, симптомы и терапия зависят от остроты и тяжести кровопотери. Острая потеря большого количества крови (геморрагия) может вызвать гиповолемический шок. Лечение состоит из оксигенотерапии, восполнения интраваскулярного объема и замены эритроцитов. При отсутствии гиповолемии острая и хроническая потеря эритроцитов вполне переносима до момента, когда падение объемов переносимого кислорода становится критическим, что выливается в возникновение мощной сердечной недостаточности.
Лечение тяжелой анемии включает в себя оксигенотерапию и замену эритроцитарной массы, которая должна быть выполнена осторожно и медленно, чтобы избежать осложнений перегрузки жидкостью. Для замены эритроцитов без перегрузки объемом иногда необходима частичная заменная трансфузия.
Пациенты с гемоглобинопатией имеют эритроциты, которые не могут правильно переносить кислород; сульфгемоглобинемия и метгемоглобинемия являются наиболее частыми из этих нарушений. Они могут быть врожденными или приобретенными. Врожденные формы обычно бессимптомные и не требуют лечения; приобретенные или токсические формы могут быть смертельными. Лечение включает в себя оксигенотерапию, внутривенное назначение метиленового синего и, в некоторых случаях, заместительную трансфузию.
Осложнения трансфузионной терапии
Несмотря на то, что назначение продуктов крови может быть спасительным, следует ожидать большого количества возможных осложнений. Когда бы ни была применена трансфузионная терапия, следует помнить о риске отравления цитратами, возникновения трансфузионных реакций и сенсибилизации лейкоцитов и тромбоцитов, особенно когда необходимо немедленно перелить большое количество крови и ее продуктов маленьким детям. Кроме того, в зависимости от возраста и назначенного компонента крови могут возникнуть электролитные нарушения, такие как гипокальциемия, гиперкалиемия и гипернатриемия. В сомнительных случаях образец инфузата должен быть отправлен на электролитный анализ. В процессе лечения должны мониторироваться такие элементы, как сера и ионизированный кальций. Случаи приобретенных с трансфузией инфекций (гепатиты, цитомегаловирус и синдром приобретенного иммунодефицита) стали более редкими в связи с совершенствованием скрининга доноров крови и обширного тестирования забираемых у них доз крови.
Наконец, гемохроматоз осложняет лечение пациентов, требующих длительной трасфузионной терапии при эритроцитарных расстройствах. Попытки уменьшения этого, часто летального, осложнения включают активную железо-хелатную терапию и трансфузию молодых эритроцитов с целью увеличения временного интервала между трансфузиями.
В дополнение к потере эритроцитов и ненормальному связыванию кислорода, грубо деформированные эритроциты могут вызывать окклюзионное заболевание сосудов.
Серповидноклеточная анемия является лучшим примером этой патологии. Серповидноклеточная анемия – гемоглобинопатия. Большим осложнением интенсивной терапии является вазоокклюзионный синдром, который может быть описан как болезненный криз; если вазоокклюзия возникает в церебральных сосудах или других жизненно важных органах, она проявляется в виде паралича или инфаркта. Вазоокклюзионное заболевание легкого называется синдромом острой груди и клинически проявляется как острый респираторный дистресс-синдром. Лечение состоит из гидратации, оксигенотерапии и, в тяжелых случаях, заменной трансфузии и механической вентиляции легких. Другим возможным смертельным проявлением серповидноклеточной анемии является секвестрация селезенки, которая возникает у новорожденных и маленьких детей, у которых не произошла аутоспленэктомия. Секвестрация селезенки проявляется в виде тяжелой анемии и гиповолемического шока. Лечение состоит из активной паллиативной терапии со срочной хирургической спленэктомией. У других детей с серповидно-клеточной анемией происходит функциональная аутоспленэктомия как результат множественных инфарктов селезенки. «Спленэктомированные» дети относятся к группе риска по возникновению тяжелых оппортунистических инфекций. Таким детям назначается пневмококковая вакцина.
- Аллергия
- Ангиология
- Болезни глаз
- Венерология
- Гастроэнтерология
- Гинекология
- Дерматология
- Здоровое питание
- Инфекционные болезни
- Кардиология
- Косметология
- Лекарства
- Лекарственные растения
- ЛОР-заболевания
- Мужское здоровье
- Неврология
- Неотложная помощь
- Новости
- Онкология
- Ортопедия
- Паразитология
- Педиатрия
- Пульмонология
- Расшифровка анализов
- Симптомы
- Системные заболевания
- Стоматология
- Травматология
- Урология
- Хирургия
- Эндокринология
- Нужно знать
- Еда
- Профессиональные заболевания










Комментарии