Резус-конфликт при беременности: профилактика
Наличие резус-изоиммунизации у беременной женщины может стать причиной развития гемолитической болезни плода и новорожденного. До 1970-х годов эта патология являлась одной из главных причин перинатальной смертности, неонатальной заболеваемости с последующей инвалидизацией детей, включая нарушения их интеллекта. После открытия, внедрения и практического применения анти-D гаммаглобулина в начале 70-х годов тяжелые формы резус-изоиммунизации стали встречаться чрезвычайно редко. Уменьшение среднего числа детей в семье также могло повлиять на распространенность данного заболевания.
Значительное снижение частоты тяжелых форм гемолитической болезни, угрожающих жизни плода и новорожденного, явилось одним из самых крупных достижений акушерства за несколько последних десятилетий.
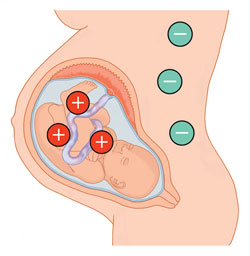
Несмотря на все эти достижения, маловероятно, что эта проблема полностью исчезнет, и, определенно, у пациенток, имеющих резус-изоиммунизацию, она будет реальной угрозой здоровью их детей.
Профилактика изоиммунизации
Эффективность анти-D иммуноглобулина для предупреждения резус-иммунизации продемонстрирована в большом количестве клинических исследований, проведенных в различных странах. Теперь вопрос состоит не в том, должны ли женщины, угрожаемые по развитию резус-иммунизации, получать анти-D иммуноглобулин, а в том, какие именно женщины должны получать подобную профилактику, в какое время и в каких дозах.
Опасность изоиммунизации существует в любой ситуации, при которой резус-поло- жительные эритроциты плода попадают в кровоток матери при резус-отрицательной принадлежности ее крови. Степень риска развития изоиммунизации будет зависеть от количества резус-антигенов, которые попадут в кровоток матери.
Профилактика резус-конфликта после родов
Наиболее часто попадание резус-положительных эритроцитов плода в кровоток матери происходит во время родов. Если в этих случаях не назначить анти-D иммуноглобулин, то у резус-отрицательных женщин, родивших резус-положительных детей, в течение шести месяцев после родов риск развития резус-изоиммунизации будет составлять 7,2%, еще больший риск (15,0%) появления сенсибилизации будет при последующей беременности. В случае назначении анти-D иммуноглобулина матери в послеродовом периоде этот риск снижается до 0,2 и 1,6% соответственно.
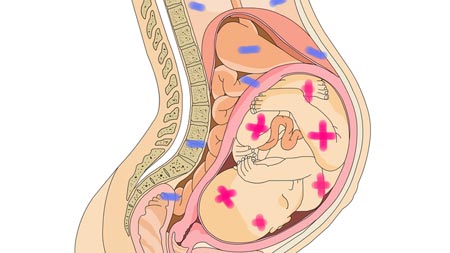
Не совместимость крови матери и плода по системе АВО обычно рассматривается как фактор, существенно защищающий от образования резус-антител, на самом же деле система АВО не оказывает такого существенного защитного влияния при резус-изоиммунизации в отношении плода, которое можно было бы учитывать в клинической практике.
Отсутствуют достаточные доказательства оптимального количества анти-D иммуноглобулина для рутинной профилактики. В Великобритании в послеродовом периоде обычно применяется 100 мкг (500 ME), в Австралии - 125 мкг (750 ME), а в Соединенных Штатах Америки и некоторых странах Европы — 200-300 мкг (1000-1500 ME).
С достаточной достоверностью установлено, что 20 мкг (100 ME) анти-D иммуноглобулина надежно нейтрализуют антигенную активность 1 мл резус-положительных эритроцитов или 2 мл цельной крови. Таким образом, обычно назначаемая в некоторых странах доза 300 мкг (1500 ME) является достаточной, чтобы защитить в случае поступления 30 мл крови плода в кровоток матери. Меньшие дозы могут назначаться в интересах экономии препарата, но тогда необходимо оценить объем фетоматеринской трансфузии. Относительная эффективность малых доз анти-D иммуноглобулина должна рассматриваться с учетом стоимости определения объема фетоматеринской трансфузии и сравниваться с использованием высоких доз препарата. Все это зависит от местных условий, относительной цены анти-D иммуноглобулина и стоимости лабораторных анализов.

В некоторых странах доступность анти-D иммуноглобулина в настоящее время ограничена. В связи с этим представляется целесообразным определение экономической эффективности низких доз анти-D иммуноглобулина в сочетании с определением объема фетоматеринской трансфузии но сравнению с применением больших доз анти-D иммуноглобулина.
Фетоматеринская трансфузия в объеме более 30 мл наблюдается редко, но может иметь место при 0,6% родов. В этих случаях требуются большие дозы анти-D иммуноглобулина для предупреждения иммунизации. В некоторых лечебных центрах подсчет клеток плода в материнской крови становится после родов рутинным исследованием для того, чтобы определить, необходимы ли большие дозы анти-D иммуноглобулина. Это необходимо после травматичных родов, кесарева сечения и ручного отделения плаценты когда опасность значительного объема фетоматеринской трансфузии повышается.
Оптимальным является назначение анти-D иммуноглобулина сразу после родов, однако на практике это не происходит в связи с неизбежными затратами времени на определение группы крови и резус-принадлежности новорожденного. На основании проведенных клинических исследований представляется, что назначение препарата в интервале 72 часов после родов вполне совместимо с эффективной профилактикой.
Ни о каких побочных осложнениях на фоне лечения анти-D иммуноглобулином в литературе не сообщается, однако остается риск развития редких реакций при индивидуальной чувствительности и переноса инфекционных агентов.
Профилактика резус-конфликта во время беременности
Лишь у незначительной части женщин (1,5%) резус антитела образуется в процессе их первой беременности, причем в большинстве случаев это происходит после 28-й недели беременности. Назначение 100 мкг (500 ME) анти-D иммуноглобулина на 28-й и 34-й неделях беременности резус (D) отрицательным женщинам сопровождалось уменьшением числа женщин с позитивным тестом Клайхауера (наличие клеток крови плода, попавших в материнский кровоток) как на 32-35-й неделях, так и к моменту родов, а также уменьшением частоты случаев изоиммунизации. При исследовании эффективности профилактики при использовании дозы менее 20 мкг (100 ME) подобного благоприятного эффекта достигнуть не удалось.
Сочетание профилактического антенатального назначения анти-D иммуноглобулина всем, несенсибилизированным резус-отрицательным беременным и, затем, назначение соответствующих доз после родов всем пациенткам, родившим резус-положи- тельных детей, снижает частоту развития изоиммунизации с 0,2 до 0,06%. Стоимость такой программы может быть высокой, но она должна быть сопоставлена со стоимостью антенатальной диагностики и лечения плодов и новорожденных, у матерей которых развилась иммунизация.

Назначение анти-D иммуноглобулина неиммунизированным резус-отрицательным пациенткам показано после проведения некоторых процедур, которые, как известно, сопровождаются риском фетоматеринской трансфузии. Так, развитие фетоматеринских трансфузий выявлено вследствие хорионбиопсии, амниоцентеза, кордоцентеза, биопсии плаценты, а также после наружного поворота плода при .чтазовом предлежании.
Фетоматеринская трансфузия может иметь место и приводить к изоиммунизации женщины, если анти-D иммуноглобулин не назначался, при самопроизвольных и искусственных абортах. Фетоматеринская трансфузия при самопроизвольных абортах в первом триместре беременности наблюдается в 6-7% случаев. Во втором триместре сообщается о частоте в 20% и более процентов. В случаях прерывания беременности или самопроизвольного аборта до 13-й недели беременности доза анти-D гаммаглобу- лина в 50-75 мг является достаточной для обеспечения надежной профилактики изоиммунизации. Во втором триместре беременности рекомендуется применять стандартную послеродовую дозировку анти-D иммуноглобулина.
Абдоминальные травмы, предлежание плаценты, отслойка плаценты или любые формы маточного кровотечения могут оказаться причиной фетоматеринской трансфузии. Иногда возникновение фетоматеринской трансфузии можно заподозрить на основании измененных показателей кардиотокографии, спровоцированных этим состоянием. Фетоматеринская трансфузия может развиваться и без видимых причин. Необъяснимая смерть плода во время беременности или родов или рождение анемичного новорожденного в состоянии асфиксии должны всегда наводить на мысль о возможно произошедшей значительной фетоматеринской трансфузии.
Диагностика резус-конфликта
Все женщины в раннем периоде беременности должны быть обследованы на групповую и резус-принадлежность. Женщины с отрицательной резус-принадлежностью (D) должны быть затем обследованы на наличие резус-антител в крови. Другие резус-антигены (С и Е) значительно менее иммуногенны, но иногда тоже являются причиной серьезных клинических проблем. Анти-Kell, анти-Kidd, анти-Duffy и некоторые более редкие антигены также могут иногда вызывать гемолитические поражения у плода и новорожденного. В связи с этим во многих центрах все женщины подвергаются скринингу на наличие в их крови антител других групп в дополнение к определению резус-принадлежности и резус-антител.
Обнаружение антител у матери свидетельствует о риске поражения плода при присутствии у него в крови соответствующих антигенов, но в то же время не говорит об их наличии. В связи с этим показано установить, является ли отец будущего ребенка гомозиготным или гетерозиготным к данному антигену. Если отец гомозиготен, эритроциты плода всегда будут иметь этот антиген; если отец гетерозиготен по антигену, то остается 50% риска, что плод несет этот антиген. Зиготность резус (D) антигена не может быть определена с полной достоверностью, вероятность совпадения варьирует от 80 до 96%.
Уровень титра антител не предопределяет наличие или тяжесть гемолитической болезни плода, хотя при первой беременности существует достаточно выраженная корреляция между величиной титра антител и тяжестью поражения плода. Основную прогностическую ценность в отношении тяжести поражения плода имеет акушерский анамнез в сопоставлении с показателями серии титров антител, что дает возможность довольно точной оценки тяжести гемолитического поражения при данной беременности.

Однако такой подход не является достаточно точным с точки зрения определения оптимального времени для вмешательств в течение беременности. Для этой цели необходимо использовать данные ультразвукового исследования, спектрофотометрического анализа продуктов деградации гемоглобина (билирубина) в амниотической жидкости, полученной при амниоцентезе, или определение групповой и резус-принадлежности плода и уровня гематокрита его крови, полученной при кордоцентезе. Эти исследования иногда необходимо повторять с учетом динамики и тяжести выявленных изменений.
Лечение изоиммунизации
Преждевременные роды до того, как плод окажется слишком тяжело пораженным, и последующая постнатальная интенсивная терапия новорожденного остаются главным направлением в ведении беременности при наличии изоиммунизации у матери.
При развитии тяжелых форм гемолитической болезни плода до периода его зрелости, достаточной для внеутробной жизни, когда продолжение беременности является весьма рискованным, внутриматочные внутрисосудистые переливания плоду резус (D) отрицательных эритроцитов донора являются методом выбора в лечении данного осложнения беременности. Трансфузии эритроцитов донора в кровоток плода позволяют провести коррекцию анемии и отсрочить родоразрешение на более благоприятные в отношении зрелости плода сроки, когда с успехом можно осуществить лечение новорожденного современными методами интенсивной терапии. Внутрисосудистые трансфузии плоду можно осуществлять начиная с 16-й недели беременности и повторять по мере необходимости.
Эффективность других методов лечения гемолитической болезни плода, которые включают плазмоферез, начиная с ранних сроков беременности, иммуносупрессию прометазином и десенсибилизацию назначаемыми перорально резус-позитивными (D) эритроцитами, до сих пор не подтверждена в контролируемых клинических исследованиях.
Гемолитическая болезнь плода и новорожденного вне зависимости от частоты этой патологии остается проблемой, требующей постоянной бдительности и внимательного отношения к профилактическим мероприятиям. Эффективная профилактика доступна, но она должна осуществляться надлежащим образом.
Послеродовую профилактику анти-D иммуноглобулином следует назначать в течение 72 часов после родов всем женщинам с резус (D) отрицательной принадлежностью крови, которые родили детей с положительным резус (D) фактором или детей, у которых резус (D) статус не может быть определен, независимо от их групповой принадлежности крови.
Анти-D иммуноглобулин должен также назначаться всем женщинам с резус (D) отрицательной принадлежностью крови во время беременности, если имеется повышенная опасность фетоматеринской трансфузии.
Рутинное использование анти-D иммуноглобулина для всех резус-отрицательных женщин на 28-й или 34-й неделе беременности тоже представляется весьма полезным, однако экономическая стоимость такой программы очень высока и в некоторых странах может оказаться невыполнимой.
Ситуации, при которых встречается резус-иммунизация, становятся довольно редкими, а лечение этого состояния представляет собой достаточно надежный комплекс, оправдывающий специализацию терапии таких пациенток. Надо надеяться, что это будет способствовать необходимой оценке методов диагностики и лечения, ни один из которых не являлся до сих пор объектом контролируемых клинических исследований.
- Аллергия
- Ангиология
- Болезни глаз
- Венерология
- Гастроэнтерология
- Гинекология
- Дерматология
- Здоровое питание
- Инфекционные болезни
- Кардиология
- Косметология
- Лекарства
- Лекарственные растения
- ЛОР-заболевания
- Мужское здоровье
- Неврология
- Неотложная помощь
- Новости
- Онкология
- Ортопедия
- Паразитология
- Педиатрия
- Пульмонология
- Расшифровка анализов
- Симптомы
- Системные заболевания
- Стоматология
- Травматология
- Урология
- Хирургия
- Эндокринология
- Нужно знать
- Еда
- Профессиональные заболевания








Комментарии