Радикальная позадилонная простатэктомия: симптомы, диагностика, осложнения
В настоящее время ведущим методом лечения локальной формы рака предстательной железы признана радикальная простатэктомия, позволяющая полностью удалить пораженный орган и обеспечить местный контроль над ростом опухоли. Проведение данного вмешательства основано на современных подходах, обеспечивающих комбинацию онкологической радикальности, функциональности, включающей сохранение сосудисто-нервных пучков, обеспечивающих сохранение эректильной функции и удержание мочи.
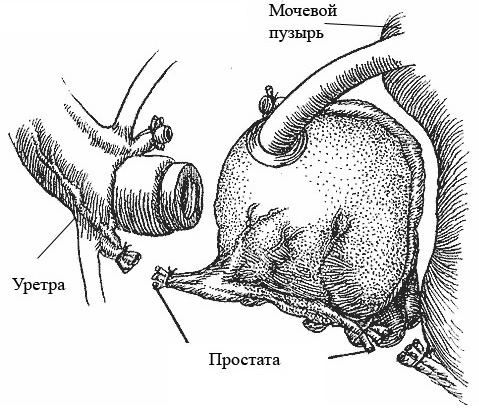
Основные требования к операции: тщательная препаровка тканей, аккуратная обработка дорсального венозного комплекса, сохранение наружного сфинктера и нейрососудистого пучка были подробно описаны Р. С. Walsh.
Показания к радикальной простатэктомии:
-
стадия Т1;
-
стадия Т3;
-
стадия Т3, при которой гистологически определен высокодифференцированный тип опухоли;
-
ограниченный внекапсулярный рост;
-
шкала Глисона <7;
-
титр ПСА ниже 20 нг/мл.
Противопоказания
Малая вероятность продолжительного выживания пациента из-за сопутствующих заболеваний и низкая степень гистологической дифференциации при стадии Т1 i pT2, стадия Т3, при которой имеется:
-
многоочаговый внекапсулярный рост;
-
высокий уровень ПСА;
-
низкодифференцированный тип.
Помимо сугубо локальных противопоказаний, существует и ряд других, к которым относятся:
-
наличие выраженной инфекции верхних и нижних мочевых путей;
-
имеющееся различной степени недержание мочи;
-
хронические тромбофлебиты и случаи тромбоэмболии в анамнезе;
-
выраженная сердечно-легочная недостаточность;
-
ожирение.
Нужно помнить и о том, что гистологически обнаруживаемый рак дает более низкий процент осложнений, нежели тот, что сопровождается клиникой. На результативность влияет и объем опухоли – чем она больше, тем частота осложнений выше.
Рак предстательной железы у большинства мужчин — заболевание пожилых людей, причем во внимание берется биологический возраст пациента. Предположительно он должен прожить еще 10 лет, что предопределяет четкую дооперационную оценку показателей физического и умственного состояния. Идеально подходящими считаются больные со стадией Т, и T2N. Однако существуют определенные сложности в дооперационной оценке стадии, которую не всегда можно четко установить. На протяжении последних 5—6 лет ситуация со стадированием во многом изменилась, поскольку Международная классификация болезней 10-го пересмотра внесла ясность относительно распространенности опухоли. К тому же проводимая неоадъюовантная терапия позволяет у значительной части пациентов добиться перевода первоначальной стадии Т3 в стадию Т, что делает опухоль операбельной.
Следует помнить, что после трансуретральной резекции или наружной радиотерапии радикальная операция становится опасной и не всегда целесообразной, поскольку риск развития осложнений значительно возрастает.
Большинство онкоурологов и пациентов с локализованной формой рака первоначально осуществляют лапароскопическую тазовую лимфаденэктомию. По окончании этой кропотливой процедуры проводится надлонная либо промежностная простатэктомия. Помимо радикального удаления пораженной раком простаты, максимальное иссечение запирательных лимфоузлов, а также узлов вдоль a. iliaca interna позволяет снизить N-стадию рака предстательной железы почти у 59% больных.
Оба вида радикальной простатэктомии — позадилонная и промежностная — являются сложными хирургическими вмешательствами, иногда чреватыми как обширной интраоперационной кровепотерей, так и последующими осложнениями: недержанием или задержкой мочи, эректильной дисфункцией.
Крайне затруднительных ситуаций можно избежать, во-первых, четким знанием особенностей кровоснабжения и венозного оттока в малом тазу и, во-вторых, методичностью и тщательностью выполнения приемов удаления простато-везикулярного комплекса.
Успешность и безопасность позадилонной простатэктомии обеспечиваются:
-
упреждающей перевязкой и безопасным рассечением дорсального венозного комплекса;
-
сохранением латеральных сосудисто-нервных пучков;
-
атравматичным пересечением лонно-простатических связок;
-
сохранением наружного сфинктера уретры;
-
полноценностью наложения пузырно-уретрального анастомоза.
Предоперационная подготовка пациента
Кишечник тщательно подготавливается за двое суток: назначается жидкая пища, а накануне операции вечером и утром делаются очистительные клизмы.
После трансректальной игольчатой биопсии операцию целесообразно проводить спустя 6—8 недель.
Воспалительная реакция в стенке прямой кишки, инфильтрация, отек могут осложнить интраоперационную препаровку прямой кишки. Это особенно важно в ситуации, когда планируется проведение сохраняющего нервы вмешательства.
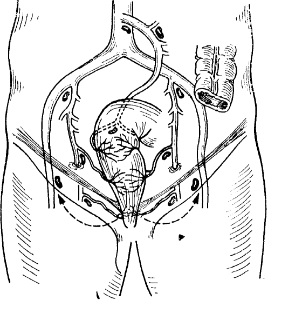
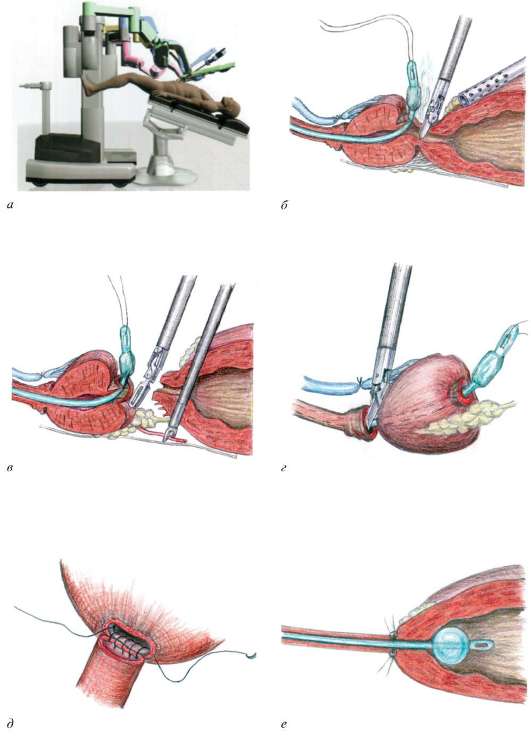
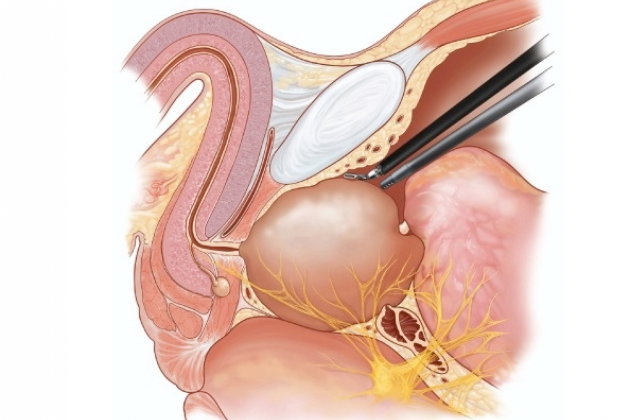
Техника радикальной позадилонной простатэктомии
Многие десятилетия проблема простатэктомии оставалась своеобразной «тайной за семью печатями», поскольку глубина залегания органа, обилие сосудистых сплетений, наличие тесных межорганных взаимоотношений и позднее распознавание рака простаты делали опасным и мало осуществимым радикальное хирургическое вмешательство.
К началу 60-х годов XX ст. радикальная простатэктомия стала рекомендуемым методом лечения локально ограниченного рака простаты. Однако отсутствие точности в определении клинической стадии и сравнительно плохие отдаленные результаты способствовали распространению мнения, что наружная радиотерапия более эффективна, нежели радикальная простатэктомия. Через 20 лет ситуация стала меняться, и T.C.Igel сумел убедительно доказать, что радикальная простатэктомия в сравниваемых стадиях превышает по результативности лучевую терапию. Улучшение оперативной техники привело к существенному снижению летальности и послеоперационных осложнений, таких, как недержание мочи и импотенция. В Европе к 2000 г. урологи предпочитали позадилонный подход для радикальной простатэктомии.
После выделения предпузырного пространства обнажаются паравезикальные ткани, и отводится брюшина от наружных подвздошных артерий и латеральной брюшной стенки. При этом четко видна внутритазовая фасция, играющая ключевую роль в мобилизации верхушки предстательной железы и проксимальной уретры.
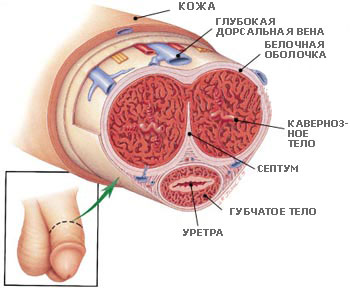
После тщательного препарирования превезикальной ткани внутритазовая фасция рассекается продольно с обеих сторон от простаты, чем достигается хороший доступ к парапростатическому пространству. Важным моментом является использование ножниц, а не тупого пальцевого отделения m. levator ani от парапростатической ткани. Такой прием может стать причиной трудно останавливаемого кровотечения из-за неосторожного повреждения проходящих здесь тонкостенных и широких добавочных вен.
Изогнутыми и острыми ножницами лонно-простатические связки пересекаются непосредственно у симфиза. Они лишены сосудистых образований и не кровоточат, если бережно отнестись к подлежащим ветвям санториниевого сплетения и v. dorsalis penis. Некоторые урологи не стремятся пересекать лонно-простатические связки, однако, как показывает наш опыт, их роль в удержании мочи, скорее всего, минимальна. Сохранение этих структур вместе с шейкой мочевого пузыря помогает сократить время до восстановления нормального удержания мочи. После этого простату нужно тщательно освободить от окружающего жира, отвести мышечные волокна levator ani и оставить нетронутым рабдосфинктер. В уретру вводится катетер №18, чтобы облегчить идентификацию подлежащих тканей и внутритазовой фасции с v. dorsalis penis и plexus Santorinii, которые аккуратно выделяются и перевязываются. Под основной венозный ствол максимально низко над уретрой помещается изогнутый зажим для обратного проведения лигатуры, которой перевязывается венозный пучок. Нужно обезопасить этот этап еще одной-двумя лигатурами, проводимыми справа и слева, чем достигается надежное упреждение кровотечения в этой области. Другой путь — прошить швами, накладываемыми проксимально на нерипростатическую фасцию.
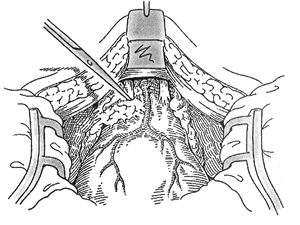
Обилие как артериальных, так и венозных сосудов, участвующих в кровообеспечении предстательной железы, вынуждает к их последовательный тщательной перевязке.
Особое внимание следует уделить тщательности выполнения всех этапов простатэктомии, поскольку эта операция не терпит торопливости. G. Bartsch использует популярный и довольно емкий термин, характеризующий этапы простатэктомии — «step by step». При чрезмерно быстром, суетливом проведении операции результаты могут оказаться хуже в отношении объема кровопотери и функциональности.
Аккуратные действия по остановке венозного кровотечения облегчают и делают безопасными дальнейшие этапы. Перевязанный и прошитый венозный дорсальный пучок пересекается.
Препарирование следует проводить только острыми ножницами, начиная от верхушки простаты. При этом справа и слева от нее вскрывается простатическая фасция так, чтобы не повредить проходящий латерально и дорсально сосудисто-нервный пучок. Отдельные ветви, направляющиеся в предстательную железу, пережимаются изогнутыми мягкими длинными зажимами и пересекаются. Заключенный в фасциальные листки сосудисто-нервный пучок смещается книзу, ближе к прямой кишке.
При сохранении нейроваскулярного пучка отделение висцеральной фасции от предстательной железы следует начинать кпереди от шейки мочевого пузыря. Только потом проводится мобилизация пучка от верхушки простаты с пересечением латеральных ножек вне пределов семенных пузырьков.
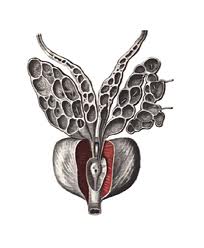
Передняя стенка уретры поперечно рассекается на 2 мм дистальнее верхушки, после чего становится хорошо видимым уретральный катетер. На переднюю стенку уретры накладываются две провизорные лигатуры, которые наряду с другими, используются для последующего наложения пузырно-уретрального анастомоза. Предпочтение можно отдать нитям — монокрил или биосин 3/0. Волокна рабдосфинктера формируют ∞-образную петлю вокруг мембранозной уретры и их нужно аккуратно разъединить.
Уретральный катетер вывихивается в рану таза, поперечно пересекается, дистальный конец удаляется, а с помощью центрального конца предстательная железа легко приподнимается кверху. Как только становится видимым семенной бугорок, нижняя стенка уретры пересекается ниже отверстий семенного бугорка. Осторожно подтягивается кверху весь комплекс предстательной железы, отделенный от уретры и пересекаются мышечные тяжи m. retroure- thralis, идущие от верхушки предстательной железы к фасции Денонвиллье.
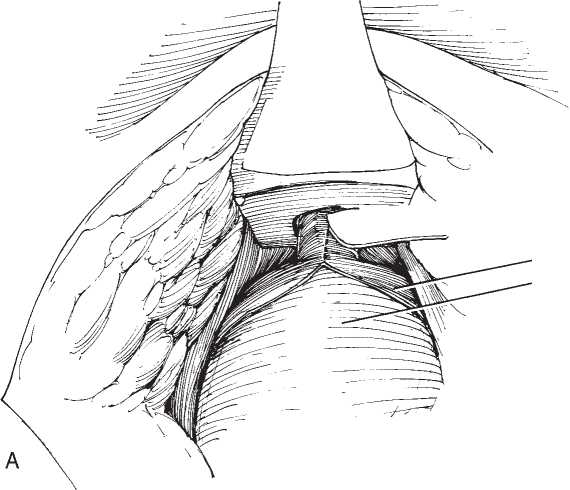
Дальнейший ход простатэктомии может иметь двоякую направленность. Можно продолжать выделение предстательной железы снизу вверх, приближаясь к семенным пузырькам. Этот прием чреват опасностью контакта с мочеточниками, а поэтому порой целесообразнее изменить последовательность этапов операции.
Ткани вблизи простаты препарируются, легируются и с обеих сторон пересекаются. С латеральных участков необходимо убрать весь жир. Железа при этом хорошо отделяется от прямой кишки, если делать это аккуратно и осмотрительно. Препарирование семенных пузырьков позволяет мобилизовать основание простаты, причем нижняя стенка семенных пузырьков отделяется тупфером и они легко отворачиваются.
Позадилонная радикальная простатэктомия – сложный вид урологической операции, чреватый рядом интра- и послеоперационных опасных осложнений. Их частоту удается снизить, а у ряда пациентов и вовсе избежать, если четко выполнять следующие условия:
-
оптимальное положение пациента с приподнятым тазом и создание супинационной позиции;
-
неторопливое и тщательное препарирование боковых поверхностей предстательной железы в направлении верхушки с отчетливым контролем перехода к уретре;
-
осуществление контроля за санториниевым сплетением посредством аккуратной и методичной перевязки дорсального венозного комплекса и его рассечения;
-
осторожное выделение препростатической уретры из окружающих тканей. Отсечение тяжей, связывающих переднюю поверхность каудально проходящей фасции Денонвиллье и отделение от стенки прямой кишки под визуальным контролем;
-
широкое иссечение сосудисто-нервного пучка на стороне локализации опухоли;
-
выделение сосудисто-нервного пучка непосредственно над капсулой предстательной железы при односторонней «эректильно-протективной технике» на стороне, свободной от опухоли;
-
точное аккуратное отсечение шейки мочевого пузыря с особым вниманием к мочеточникам;
-
реконструкция шейки мочевого пузыря с эвертированием слизистой, наложение анастомоза достаточного диаметра и четкое адаптирование краев слизистой уретры и мочевого пузыря;
-
наложение анастомоза достаточного диаметра.
Избежать формирования стриктур анастомоза удается, тщательно сопоставляя уретральную и пузырную слизистые. Стриктуры могут развиваться у пациентов с экстравазацией мочи, мочевой инфекцией и у больных, которые ранее подвергались операциям на шейке мочевого пузыря.
Интраоперационные осложнения
Риск осложнений, ассоциированных с радикальной простатэктомией, может быть минимизирован путем оптимизации этапов лечения больного, от адекватного подбора пациентов для операции, предоперационного обследования, соблюдения четкой техники операции, до ведения послеоперационного периода.
Интраоперационные кровотечения — критическая проблема, с которой считается каждый оперирующий хирург.
Наиболее серьезным осложнением является тазовое венозное интраоперационное кровотечение, особенно в тех случаях, когда неудачно проводится перевязка дорсального венозного комплекса. При проведении лимфаденэктомии во время удаления запирательных лимфоузлов можно повредить запирательные сосуды и запирательный нерв.
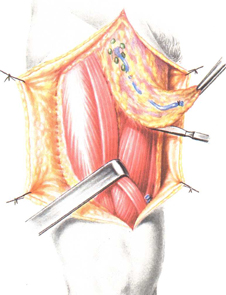
P. Hammerer, подсчитывая интраоперационную кровопотерю 320 радикальных простатэктомий, выявил, что у 43% оперированных она составила до 1 литра и от 1 до 1,5 литров у остальных 31,6%. У четверти пациентов потеря крови намерялась более чем 1,5 литра. Основываясь на собственном опыте, мы убеждены, что главным источником кровопотери являются многочисленные ретросимфизарные вены санториниевого сплетения, которые имеют многочисленные коллатерали с венозной сетью, проходящей по боковым поверхностям предстательной железы. Существует множество предложений технического плана перевязки вен, которые сводятся к:
-
упреждающему позадилобковому легированию дорсального венозного комплекса перед мобилизацией простаты;
-
рассечению уретры на 12 часах условного циферблата с последующим коагулированием ретросимфизарных вен;
-
иногда временному пережатию внутренних подвздошных артерий и остановке венозного кровотечения.
Пересечение одного или обоих мочеточников относится к разряду чрезвычайно редких осложнений, частота которых не превышает 1,6%. О них следует помнить всегда, а для профилактики вводить индигокрамин внутривенно при манипуляциях в непосредственной близости от места впадения мочеточников в мочевой пузырь.
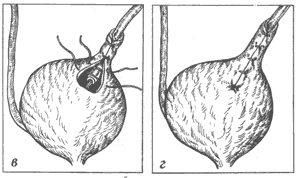
При анализе потенциального риска и преимуществ радикальной простатэктомии необходима оценка таких факторов, как летальность и осложнения. Об успехе выполненной позадилонной радикальной простатэктомии можно говорить лишь тогда, когда в удаленном препарате отсутствует опухолевая пенетрация капсулы, морфологически не обнаруживаются метастазы в лимфоузлах, а пациент впоследствии удерживает мочу. Континенция мочи — наиболее важная составляющая результата операции.
Летальность, связанная с простатэктомией, может быть сведена к минимуму в основном за счет улучшения хирургической техники и отбора пациентов на операцию.
Большинство смертей обусловлены тромбоэмболией и зависят от общего предоперационного состояния пациентов, наличия у них тяжелых сопутствующих заболеваний жизненно важных органов и систем.
G. Muto после позадилонной радикальной простатэктомии у 296 пациентов выявил ранние осложнения: глубокий венозный тромбоз, лимфоцеле, дренированное хирургически, нагноение раны. Экстравазация мочи в месте анастомоза и повреждение прямой кишки, а также поздние - стриктура пузырно-уретрального анастомоза и выраженное стрессовое недержание мочи. Авторы подчеркивают, что радикальная простатэктомия, выполняемая в стадиях Tj и Т2, позволяет снизить летальность до 0,2 0,4% и повысить до 80% время, от прогрессии, на протяжении 10 лет.
Поскольку радикальная простатэктомия проводится в непосредственном контакте с прямой кишкой, существует опасность ее повреждения. R.N. Borland, Р. С. Walsh описывают 0,9%-ную частоту таких повреждений. M.Haggman приводит сведения о 10 случаях, подтвержденных повреждений прямой кишки в общей серии 270 позадилонных радикальных простатэктомий, что составляет 3,6%.
В основном, перфорация кишки наблюдалась после сквозной биопсии и преимущественно у пациентов со стадией рТ3. Тяжесть травмы, наносимой кишке, может быть различной от простого разволокнения мышечной стенки до грубой перфорации.
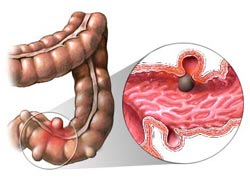
Частота и опасности повреждений прямой кишки повышаются после предшествующих операций на предстательной железе. Фиброзные сращения бывают довольно выраженными после ТУР или аденомэктомии. Редкие виды простатэктомии как salvage сопровождаются высоким риском повреждения прямой кишки — от 2.2 до 19%. При такого типа операциях, чтобы избежать риска повреждений, необходимо вскрывать брюшную полость и контролировать положение кишечной трубки.
Учитывая малую частоту данного вида осложнений, предлагаются различные варианты ликвидации: растяжение анального сфинктера, фиксация отводящего кишечного дренажа, профилактическое введение антибиотиков, немедленная операция с ушиванием поврежденного участка, интерпозиция сальника или временное отведение кала. M.Haggman сумел ликвидировать все 10 повреждений путем тщательного продольного ушивания кишки абсорбирующими швами 3—0.

В тех случаях, когда возникает лацерация передней стенки прямой кишки, необходимо упредить опасность свища, в том числе и ректоуретрального, наложив колостому. В подтверждение тому служат наблюдения T.C.Igel. По его данных умерли шесть пациентов без колостомии вследствие развившегося абсцесса таза, в то время как у трех со своевременно наложенной колостомой, в послеоперационном периоде проблем не было.
Примеры успешной ликвидации любых видов непреднамеренных осложнений — слабое утешение, куда более важно их избежать. Повреждения прямой кишки нужно тотчас ликвидировать наложением двухрядного шва и, как правило, это бывает достаточным, чтобы не предпринимать наложения anus praeternaturalis. Повреждения устьев мочеточников редки, и если они все же произошли, следует выполнить их имплантацию в мочевой пузырь.
- Аллергия
- Ангиология
- Болезни глаз
- Венерология
- Гастроэнтерология
- Гинекология
- Дерматология
- Здоровое питание
- Инфекционные болезни
- Кардиология
- Косметология
- Лекарства
- Лекарственные растения
- ЛОР-заболевания
- Мужское здоровье
- Неврология
- Неотложная помощь
- Новости
- Онкология
- Ортопедия
- Паразитология
- Педиатрия
- Пульмонология
- Расшифровка анализов
- Симптомы
- Системные заболевания
- Стоматология
- Травматология
- Урология
- Хирургия
- Эндокринология
- Нужно знать
- Еда
- Профессиональные заболевания









Комментарии