Особенности коммуникации с разными категориями пациентов. Рекомендации по ведению пациентов
Повреждение мышц и скелета – наиболее частое показание для оперативного лечения в большинстве центров травмы. Поскольку многие процедуры могут быть выполнены должным образом в условиях регионарной анестезии, необходимо знакомство с этими методами. Продолжительность многих процедур, в основном у пациентов с множественными травмами конечностей, требует внимания к положению тела, достижению нормотермии, балансу жидкости и сохранению периферического кровообращения.
За последние 15 лет акцент в ведении травмы у пациентов со множественными повреждениями включил раннюю стабилизацию переломов длинных трубчатых костей, позвоночника, таза и вертлужных впадин. Невозможность реализовать данные принципы ведет к увеличению заболеваемости, легочным осложнениям и длительности госпитализации. В одном исследовании только 2% пациентов с переломами бедренной кости, стабилизированных в первые 24 ч с момента повреждения, имели легочные осложнения, в сравнении с 38% пациентов, у которых стабилизация переломов задерживалась на срок более 48 ч.

Специфические условия
Вывих бедра – распространенное повреждение после высокоэнергетической травмы, часто сопровождается переломом вертлужной впадины. Тогда как собственно перелом может быть безопасно репонирован в отсроченном порядке, вывих требует неотложной медицинской помощи, которая должна быть выполнена незамедлительно, если необходим хороший функциональный результат. Неэффективная диагностика и вправление вывиха головки сустава является причиной ишемического некроза головки бедра. Восстановление требует обычно очень глубокого уровня седации и может быть облегчено миоплегией. По этой причине к выполнению данной процедуры привлекаются анестезиологи. Несмотря на то, что можно вправить вывих у пациента на спонтанном дыхании на фентаниле, мидазоламе, кетамине, пропофоле или комбинации из двух и более агентов, у пациента с острой травмой существует высокий риск аспирации. Любой пациент, который будет подвергнут операции в ближайшем будущем, должен быть интубирован на время операции. Необходимо обеспечить соответствующий уровень седации и аналгезии во время транспортировки в операционную. Другие пациенты, которые могут потребовать интубации даже при неосложненной операции, включают в себя находящихся в состоянии опьянения или отказывающихся от сотрудничества, гемодинамически нестабильных или страдающих от легочной дисфункции.
В отличие от переломов вертлужной впадины, перелом тазового кольца требует немедленной диагностики и реакции всей команды врачей. Кровотечение, особенно наружное, является характерным после перелома тазового кольца и ведет к ранней смерти после автодорожных происшествий. Кровотечение происходит из множественных повреждений венозного русла из области заднего полукольца таза; если таз как целое нестабилен, отсутствует анатомический барьер для отграничения распространения гематомы. Хирургическое интраоперационное исследование через брюшину, как правило, неэффективно, так как кровоточащие сосуды трудно доступны для осмотра. Терапия состоит из поддерживающей объемной реанимации, внешней фиксации нестабильного таза и ангиографии. Интубация обычно проводится в неотложном состоянии у пациента с шоком, и анестезиолог может оставаться с пациентом во время первых часов терапии для проведения седации, аналгезии, транспортировки и жидкостной реанимации. В отсутствии ортопеда временная стабилизация и тампонада некоторых переломов таза может быть выполнена с использованием специально созданных фиксаторов, тазовой части военных противошоковых брюк или плотно связанной узлом вокруг таза простыни.
Открытые переломы должны быть подвергнуты пульс-лаважу и хирургически обработаны максимально быстро после повреждения для снижения риска инфекционных осложнений. Если продолжающаяся реанимация или нестабильность пациента с тяжелой ЧМТ исключают раннюю операцию, данная процедура должна быть выполнена непосредственно в палате реанимации.
Для многих ортопедических случаев травмы комбинированный подход обеспечит оптимальное решение путем использования гемодинамических и аналгетических преимуществ региональной анестезии и гибкости и возможности анксиолизиса, присущего общей анестезии.
Другой распространенной проблемой в лечении ортопедических пациентов является сопутствующее использование региональной анестезии/аналгезии и профилактики венозных тромбоэмболий.
Интраоперационная чреспищеводная эхо-кардиография показывает, что большинство пациентов, у которых имели место манипуляции при переломах длинных трубчатых костей, подвергаются жировым микроэмболиям. У большинства пациентов не отмечаются видимые признаки этого явления, но у отдельных пациентов будет формироваться воспалительный ответ. После переломов длинных трубчатых костей у большинства пациентов развивается острая легочная дисфункция, варьируя от минимальных лабораторных аномалий до полномасштабного синдрома жировой эмболии. Недостаток универсальных диагностических критериев в сочетании с признаками сопутствующих дисфункций легких, сердца и сосудов приводит к описанию разнообразных случаев подобных осложнений. Большинство исследований говорит о том, что клинический значимый СЖЭ имеет место от 3% до 10% пациентов, хотя наличие множественных переломов длинных костей ассоциируется с большей частотой. Пациенты с сопутствующим повреждением легких имеют больший риск СЖЭ. Симптомы включают в себя гипоксию, тахикардию, изменение ментального статуса, точечные петехиальные высыпания на верхней половине туловища, включая подмышечные впадины, плечи и предплечья, грудь, шею и конъюнктивы. СЖЭ следует рассматривать всякий раз, когда снижается альвеоло-артериальный градиент по кислороду в сочетании со снижением легочного комплайнса и ухудшением со стороны ЦНС. В условиях общей анестезии изменения ЦНС будут не столь явными, но могут проявляться в виде трудностей при пробуждении после операции. Если доступен мониторинг центральной гемодинамики, давление в легочной артерии повышается, часто сопровождаясь снижением сердечного индекса. Диагностика в операционной во многом базируется на клинических находках после исключения иных причин гипоксии. Жировые глобулы в моче диагностически незначимы, однако легочные инфильтраты, выявляемые на рентгенографии груди, подтверждают наличие острого повреждения легких и определяют потребность в соответствующем вентиляторном ведении с кислородом, повышенном уровне РЕЕР и вероятной длительной потребности в респираторной поддержке. Лечение включает в себя раннее распознавание, назначение кислорода и рациональную инфузионную терапию. Может быть показанной смена характера ортопедической процедуры, например, конверсия интрамедуллярного остеосинтеза бедренной кости во внешнюю фиксацию.
Острый компартмент-синдром конечностей определяется как «состояние, при котором увеличенное давление в пределах ограниченного пространства компрометирует кровообращение и функцию тканей в данном пространстве». При ортопедических травмах наиболее частой причиной компартмент-синдрома является отек, вторичный по отношению к повреждению мышц и гематоме. Хотя чаще всего, связанный с травматическими повреждениями, компартмент-синдром может также возникать в результате множества других причин, связанных с травмой, включая реперфузионные повреждения, ожоги, передозировку лекарств и длительную компрессию конечностей. Наиболее часто с развитием компартмент-синдрома ассоциируются переломы большеберцовой кости и костей предплечья.
Классические признаки компартмент-синдрома были описаны как:
-
отсутствие пульса;
-
бледность;
-
параличи;
-
парестезии;
-
боль.
Наличие данных находок ассоциируется с установленным синдромом ишемического повреждения, и на данной стадии фасциотомия сопровождается частым неблагоприятным исходом. Превалирование боли над относительно небольшим объемом повреждения может быть первым клиническим признаком компартмент-синдрома, что может маскироваться болью, ассоциированной с травмой или оперативным вмешательством. Кроме того, начальными жалобами могут быть боль при пассивном растяжении или парестезия. Нарушенный уровень сознания может легко маскировать эти находки.
Фасциотомия обычно показана при достижении давления в компартменте на 20-30 мм рт. ст. ниже диастолического давления при одновременном ухудшении клинического состояния, документированным увеличением тканевого давления, общим повреждением мягких тканей, или тотальной ишемии конечности в течение от 4 до 6 ч. Профилактическая фасциотомия может быть показана пациентам с временем тепловой ишемии свыше 4-6 ч, легированием основных вен подколенной области или дистального сегмента бедра или длительным сдавлением.
Синдром длительного раздавливания является общим проявлением размозжения, вызванного длительным продолжительным сдавлением одной или более конечностей, и обычно обнаруживается у пациентов, которые находились в неизменном положении длительный период времени. Мышечное повреждение, вторичное по отношению к ишемии, вызывает миоглобинурию, которая может приводить к острой почечной недостаточности и последующему глубокому расстройству электролитного баланса. Важнейшие принципы терапии состоят в инфузионной терапии кристаллоидами, так как при тяжелом рабдомиолизе дефицит жидкости во всем организме может достигать 15 л. Осмотический диурез с маннитолом и ощелачивание мочи бикарбонатом натрия для профилактики преципитации миоглобина в почечных канальцах являются дискутабельными. Предпочтительная терапия почечной недостаточности, вторичной по отношению к рабдомиолизу, в Центре по лечению травматического шока состоит в продленной заместительной почечной терапии и гемофильтрации. У большинства этих пациентов в конечном счете функция почек полностью восстанавливается хирургические обработки с интервалом в 1-3 дня для определения уровня жизнеспособных тканей. Вакуумные повязки для ранений больших массивов мягких тканей набирают популярность, так как продленное отрицательное давление снаружи поверхности раны удаляет загрязнения и стимулирует кровообращение. Когда последовательная хирургическая обработка определяет жизнеспособность ткани всех краев раны, создаются условия для ее окончательного закрытия. Закрытие может быть простейшим в виде расщепленного кожного лоскута или комплексным в виде смещения свободного лоскута мышц и фасции с неповрежденной части тела с сопутствующими артериальными и венозными анастомозами.

Поверхностные вакуумные повязки могут быть сменены в условиях легкой седации, но пациенты с повязками на глубокой ране нуждаются в наркозе. Необходимость повторных операций является важнейшим фактором анестезиологического пособия. Если нет иной необходимости, использование продленного эпидурального катетера для одновременной аналгезии и оперативной анестезии может значительно облегчить ведение этих сложных пациентов. Анестезиологическое обеспечение операции перемещения свободного тканевого лоскута требует тщательного внимания к деталям, так как подобные процедуры могут быть довольно затяжными. Должны быть предприняты все усилия для облегчения перфузии донорских сосудов, включая сохранение тепла пациента, эуволемию и комфорт и достижение гематокрита на оптимальном уровне от 25 до 30%. Использование эпидуральной анестезии и аналгезии дискутабельно, ряд хирургов одобряют эффект вазодилатации, другие беспокоятся о вероятности феномена «обкрадывания», который фактически лимитирует кровоток в денервированном свободном лоскуте.
Ампутация иногда необходима при массивных размозжениях, сосудистой травме или прогрессирующей инфекции мягких тканей. Анестезиологическое обеспечение характеризуется сильным эмоциональным напряжением, сопровождающим данную операцию. Хотя региональная анестезия физиологична и характеризуется профилактикой последующих фантомных болей в конечности, лишь немногие пациенты ее одобряют. Как правило, требуется общая анестезия, хотя сочетание ее с эпидуральной аналгезией имеет преимущество.
Травмы головы и шеи
За исключением экстренных вмешательств при пенетрирующей травме зоны II шеи, большинство хирургических вмешательств при травме головы и шеи будет носить подострый характер, после завершения реанимации и вторичных диагностических исследований. Анестезиологическое обеспечение таких пациентов по существу не отличается от подобных плановых операций, хотя сопутствующие повреждения могут влиять на положение пациента и установки вентиляции. Хирургия верхней и нижней челюстей облегчается назотрахеальной интубацией, но анестезиолог не должен ставить под угрозу безопасность дыхательных путей попытками перехода от оральной к назальной интубации у пациентов, у которых может быть трудной визуализация гортани в силу травматического отека или особенностей телосложения. В подобных случаях безопасным для хирурга является возможность работать или в условиях оральной интубации при смещении трубки за второй моляр, или в условиях трахеостомии, если предполагается длительная интубация. Операция на скуловой кости и костях носа, орбиты и решеток будет возможна в условиях оротрахеальной интубации. Крепление эндотрахеальной трубки к молярам с использованием тонкой проволоки поможет стабилизировать трубку во время операции. Все эти вмешательства приводят к сильному отеку мягких тканей в ближайшем послеоперационном периоде, часто требующему продленной интубации и седации в течение несколько дней до тех пор, пока достаточный венозный дренаж не обеспечит безопасную экстубацию. Неточно, но наличие сброса воздуха при сдутой манжете эндотрахеальной трубки подтверждает безопасность экстубации.
Травмы грудной клетки – повреждение легких
Повреждение легочной паренхимы с формированием пневмоторакса может быть корригировано путем дренирования плевральной полости для ликвидации напряженного скопления воздуха, дренирования скопления крови и использования аспирации из плеврального пространства до тех пор, пока утечка воздуха не разрешится самостоятельно. Кровотечение из легочного бассейна обычно останавливается самостоятельно. Торакотомия необходима редко, когда есть:
-
доказательства повреждения средостения;
-
сброс по дренажу превышает 1500 мл за первые часы после травмы;
-
очевидны трахеальное или бронхиальное повреждения, и имеет место массивный сброс воздуха;
-
пациент гемодинамически нестабилен с доказательством наличия повреждения органов грудной клетки.
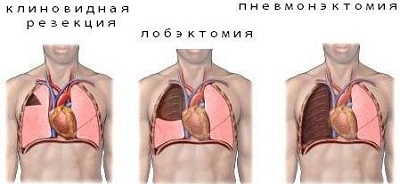
Кровь, собранная из плевральной полости, свободна от факторов свертывания и может быть напрямую реинфузирована с использованием любой из коммерческих систем. Хирургическое кровотечение может быть из поврежденных межреберных или внутренней грудной артерий, а также из легочной паренхимы. Шовная резекция поврежденного легкого или даже анатомическая лобэктомия не являются редкостью, особенно в условиях проникающего ранения. Хотя во время срочной торакотомии желательна интубация трахеи двухпросветной трубкой, это не должно быть первоочередной манипуляцией. Быстрая последовательная интубация обычной эндотрахеальной трубкой большого калибра потребует диагностической бронхоскопии и защиты пациента от аспирации до момента декомпрессии желудка зондом. Смена на двухпросветную трубку может быть произведена далее в контролируемых условиях при наличии адекватной оксигенации, анестезии и мышечной релаксации. Переносимость однолегочной вентиляции варьирует у популяции с травмой и зависит от наличия значимой патологии вентилируемого легкого. Многие пациенты с тупой травмой легкого имеют двухстороннюю контузию легких и будут требовать повышенную FiO2 и высокий уровень РЕЕР для достижения адекватной оксигенации, даже если вентилируются оба легких.
Хотя травма груди, требующая пневмонэктомии, исторически приводила к смертности, приближающейся к 100%, недавний многоцентровый ретроспективный обзор сообщил о серии пациентов, переживших эту операцию. Интраоперационые смерти являются результатом неконтролируемого кровотечения, острой правожелудочковой недостаточности и воздушной эмболии. Пациенты, пережившие первичную операцию, находятся в условиях риска послеоперационной летальности и осложнений. Поддержание водного баланса может быть осложнено необходимостью противопоставления необходимости жидкостной реанимации и лечения правожелудочковой недостаточности. Тупая травма груди, требующая пневмонэктомии, часто связана с травмой живота и таза. Объемное замещение должно быть разумным, и может быть полезным использование легочного артериального катетера или чреспищеводной эхокардиографии. Эхокардиография будет также играть важную роль в оценке функции правого желудочка и легочной гипертензии. Лечение правожелудочковой недостаточности после травматической пневмонэктомии является сложным процессом. Во время гиповолемического шока имеет место непропорциональное увеличение легочного сосудистого сопротивления относительно периферическому сосудистому сопротивлению, а также высокая летальность при комбинации геморрагического шока и пневмонэктомии. При тяжелой дисфункции правого сердца желательно поддерживать более высокую преднагрузку, чем обычно. Используют ряд терапевтических подходов для лечения правожелудочковой недостаточности, включая тщательный мониторинг легочного артериального давления, использование диуретиков при жидкостной перегрузке и назначение легочных вазодилататоров. Так как это повреждение редкое и количество описанных в литературе пациентов мало, невозможно однозначно определить какой вариант лечения лучше. Последнее описание клинического случая предлагает использование оксида азота для успешного лечения легочной гипертензии после посттравматической пульмонэктомии. Также была использована экстракорпоральная поддержка для терапии пациентов в течение периоперационного периода, хотя технические проблемы являются существенными и успешное отлучение от подобной поддержки может потребовать дни или недели. По нашему опыту ранее начало предпочтительнее, что характеризуется уровнем выживаемости пациентов примерно 60%.
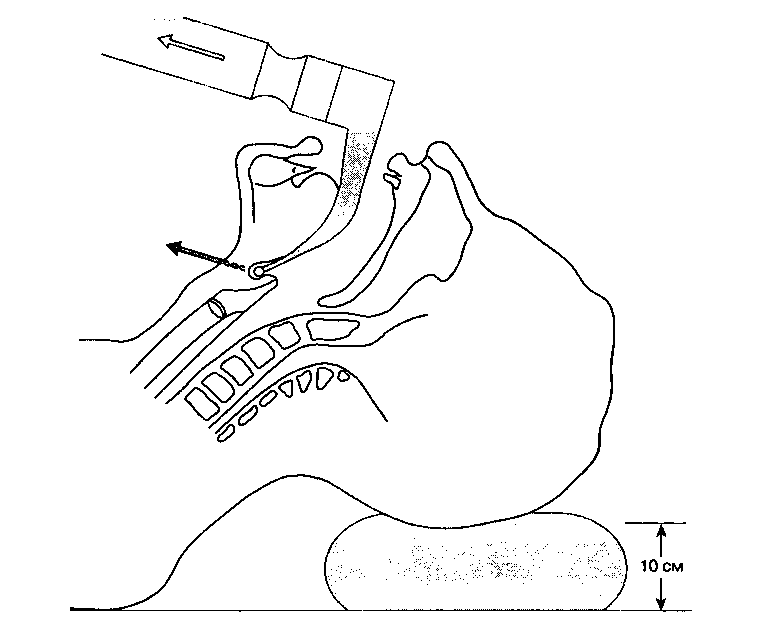
Трахео-бронхиальное повреждение может быть результатом как тупой, так и проникающей травм. Проникающие повреждения обычно быстрее диагностируются и лечатся. Тупая травма наиболее часто приводит к повреждению трахеобронхиального дерева в пределах 2,5 см от карины и первоначально может быть не распознана. Наличие подкожной эмфиземы, пневмомедиастинума, пневмоперикардиума или пневмоперитонеума без видимой причины должно насторожить практического врача в отношении возможной трахеобронхиальной травмы. Несмотря на бронхоскопию и спиральное КТ сканирование, минимальную травму можно не распознать. Если результатом травмы является неосложненный разрыв, то повреждение может заживать со стенозом, последующим ателектазом, легочной деструкцией и сепсисом. Если требуется хирургическое вмешательство отсроченного неосложненного повреждения, может потребоваться резекция легкого при наличии достоверной деструкции ткани, в то время как полный перерыв может подвергнуться реконструкции с сохранением легочной ткани. Уровень повреждения диктует хирургический подход. Подход к цервикальным повреждениям осуществляется через поперечный разрез шеи, к повреждениям левого бронха - посредством левосторонней торакотомии, и, повреждения, трахеи и правого главного бронха - посредством правосторонней торакотомии. В цервикальной области иногда возможно достичь продольного разрыва задней мембранозной части трахеи путем открытия передней поверхности трахеи и операции вокруг эндотрахеальной трубки.
Травмы грудной клетки – травматическое повреждение аорты
Травматическое повреждение аорты должно быть исключено у любого пациента, пострадавшего от высокоэнергетических травм, таких как автодорожная травма или падение с высоты. За последние годы случаи ТПА уменьшились из-за увеличения частоты подушек безопасности в автомобилях; большинство случаев за последнее десятилетие были вызваны боковым ударом вследствие столкновения. Травма аорты встречается чаще всего дистальнее левой подключичной артерии вследствие перпендикулярных сил между подвижными сердцем и дугой аорты и неподвижной нисходящей аортой. ТПА манифестирует как массив повреждения от небольшого интимального лоскута до полного перерыва с вовлечением окружающего средостения и плевры. Диагноз ставится на основании скрининговой рентгенографии грудной клетки, с последующей окончательной диагностикой с использованием ангиографии, КТ или чреспищеводной эхокардиографии. Хирургическая или эндоваскулярная коррекция показана у большинства пациентов с ТПА в силу высокого риска разрыва в течение часов и дней после травмы. Были описаны различные методы для этой сложной хирургии, причем наилучшие результаты связаны с техникой частичного обхода с использованием оттока из левого предсердия, центрифужного насоса и возврата крови в нисходящую аорту. В современной литературе были сообщения избранного консервативного ведения пациентов высокого риска с ТПА. Принципы терапии аналогичны лечению пациентов с неосложненным течение диссекции аорты тип В и включают бета-блокаторы для снижения частоты сердечных сокращений и артериального давления. Эндоваскулярное восстановление распространяется в центрах, имеющих опыт подобных технологий, и, вероятно, станет стандартной практикой при улучшении технологий стент-графтов.
Травма грудной клетки – переломы ребер
Переломы ребер – наиболее частое повреждение вследствие тупой травмы груди. Переломы сами по себе не требуют специфического лечения и будут заживать самостоятельно в течение нескольких недель. Терапия направляется на минимизацию легочных осложнений, вторичных по отношению к этим переломам, таких как боль, ограничение дыхания, ателектазы, гипоксемия и пневмония. Особую озабоченность представляют переломы ребер у пожилых. Пожилые пациенты с переломами ребер имеют удвоение летальности и торакальных осложнений в сравнении с молодыми пациентами с аналогичными повреждениями. Следует активно использовать эпидуральную анестезию у пациентов с выраженной болью и у пожилых с существующими ранее нарушениями легочной функции. Существуют данные, подтверждающие снижение осложнений и летальности на 6% у пожилых с использованием эпидуральной анестезией. Эпидуральная аналгезия позволяет минимизировать или избежать осложнений со стороны ограничения дыхания и боли, таких как гипоксемия, гиповентиляция, потребность в интубации трахеи и вероятность пневмонии. Эндотрахеальная интубация используется у пациентов, которые неспособны оксигенировать или вентилировать, или для тех, кто нуждается в защите дыхательных путей.
Множественные переломы соседних ребер будут приводить к синдрому флотации грудной клетки, характеризующемуся парадоксальным движением грудной стенки во время спонтанного дыхания. Не все пациенты с флотацией грудной клетки нуждаются в вентиляции с положительным давлением, и интубация трахеи используется по обычным для нее показаниям. Пациенты, которые не были интубированы первоначально, должны внимательно оцениваться в ОРИТ в отношении признаков ухудшения функции внешнего дыхания. Все чаще появляются сообщения об использовании неинвазивной вентиляции с положительным давлением при повреждении легких, вторичным по отношению к травме. Для этих пациентов, которые впоследствии будут требовать интубацию для обеспечения операции, анестезиологу необходимо определить безопасность экстубации после операции. НВПД ассоциируется с меньшим количеством случаев пневмонии, что может приводить к меньшему количеству случаев трахеостомий и снижению длительности пребывания в ОРИТ. Успешной была техника ранней экстубации с дальнейшим продленным положительным давлением в дыхательных путях через маску или двухуровневым положительным давлением в дыхательных путях. Сопутствующая травма легкого, особенно контузия легкого, часто ассоциируется с флотацией грудной клетки. Контузия легкого будет причиной шунтирования, что приведет к гипоксемии. Этот синдром может быстро прогрессировать в течение дней и часов после травмы. Рентгенография органов грудной клетки, первоначально без патологических изменений, не исключает возможности контузии легкого, и вновь – требуется тщательное обследование при наличии признаков значимой травмы грудной стенки. Как и у всех больных после травматических повреждений, необходим непрерывный поиск не выявленных повреждений. Для легочной контузии нет специфического лечения, и терапия направлена на сопутствующие повреждения или гипоксемию. Ранняя и агрессивная реализация стратегии защиты легких имеет решающее значение в лечении пациентов со значительным ушибом легкого с целью минимизации прогрессирования РДС или сопутствующего вентилятор-ассоциированного повреждения легких.
Травма грудной клетки – повреждение сердца
Тупая травма сердца является редким феноменом, требующим выявления у каждого больного с фронтальным ударом в грудь. Ушиб или отек миокарда функционально неотличимы от ишемии миокарда и могут быть связаны, кроме того, патофизиология ушиба сердца может включать насильственное смещение неустойчивой атеросклеротической бляшки. Если пациент гемодинамически стабилен и ЭКГ не показывает нарушения проводимости или тахиаритмии, травма сердца может быть исключена. Если же или новая тахиаритмия, или нарушения проводимости развиваются в дальнейшем, или у пациента есть необъяснимая гипотензия, вначале должны быть исключены иные причины. Если поиск ничего не дает, должна быть выполнена трансторакальная эхо-кардиография. Дисфункция правого желудочка, приводящая к гипотензии, может остаться незамеченной, в то время как идет оценка наиболее распространенных причин гипотензии у пациентов с травмой. Чреспищеводная эхо-кардиография имеет преимущества перед ТТЭ у тучных пациентов или у пациентов с повреждениями грудной стенки, так как приведенные условия делают затруднительным поиск адекватного акустического окна, но это зачастую будет требовать интубации и глубокой седации для выполнения процедуры. После установки диагноза больного с тупой травмой сердца следует вести как ишемическое повреждение миокарда с завершением первичной реанимации и дальнейшим тщательным контролем объемов жидкости, назначением коронарных вазодилататоров и мониторингом и симптоматическим лечение нарушений ритма. Может быть полезной антикоагуляция с аспирином или гепарином, но подходить к назначению препаратов надо строго индивидуально в каждом конкретном случае, что определяется другими травмами пациента. Уместна консультация кардиолога, если есть вероятность того, что пациент выиграет от проведения коронароангиографии, с последующей ангиопластикой или стентированием стенозированных сосудов.
Пациенты с проникающей травмой сердца и тупой травмой, приводящей к разрыву одной или более камер, будут редко доставляться в травматологический центр из-за высокой догоспитальной летальности. У тех, кто не погибает немедленно из-за кровотечения в грудную полость, будет иметь место тампонада перикарда с крайней нестабильностью состояния с самых первых минут с момента поступления. Это состояние диагностируется по клиническим признакам с использованием принципов FAST и путем прямого исследования во время торакотомии в приемном отделении. Разрешение тампонады и пережатие или ушивание раны сердца может позволить восстановить самостоятельное кровообращение и потребует срочной транспортировки в операционную для окончательного гемостаза и закрытия грудной клетки. Может потребоваться искусственное кровообращение для поддержки во время операции на сердце.
Потребность в эксплоративной лапаротомии, которая является прерогативой хирурга-травматолога, в последние годы значительно сократилась. FAST и КТ высокого разрешения уменьшили частоту лапаротомий с отрицательным результатом, в то время как ангиографическая эмболизация кровоточащих сосудов в печени и селезенке уменьшили потребность в открытых процедурах. Срочная лапаротомия, когда это действительно необходимо, как правило, следует принципам «damage control». Брюшная полость открывается и подробно исследуется во всех квадрантах. Систематическое исследование проводится по очереди в каждом квадранте, с хронометражем, необходимым только для остановки кровотечения и быстрого степлирования открытых повреждений желудочно-кишечного тракта. В завершении операции брюшная полость остается открытой, используется стерильная салфетка для укрывания органов брюшной полости, и пациент транспортируется в ОРИТ для завершения реанимационных мероприятий. Окончательное лечение несмертельных травм и восстановление непрерывности кишечника будут отложены до второй операции от 24 до 48 ч.
Анестезиологическое обеспечение при срочной лапаротомии должно следовать принципам ранней реанимации, как это отмечалось ранее. Требуется адекватный сосудистый доступ, равно как и постоянный мониторинг артериального давления. Может быть использована аппаратная аутореинфузия для снижения воздействия на пациента консервированной крови, хотя, как правило, реинфузия не проводится, если произошло значительное загрязнение крови содержимым кишечника. Системы для быстрой инфузии эффективны для сохранения ОЦК и нормотермии в период интенсивного кровотечения. Последующие вмешательства на брюшной полости будут необходимы у гемодинамически стабильных пациентов и не должны представлять анестезиологических проблем. Последующие реконструктивные процедуры могут осложняться из-за развития рубцов и спаек; анестезиолог должен быть готов к длительному анестезиологическому пособию с потенциально значимыми нарушениями гемодинамики.
Избранные популяции пациентов
Травма и беременность
Травма беременных пациентов ассоциируется с высоким риском спонтанного аборта и преждевременных родов, зависящих от локализации и тяжести травмы у матери. Ранняя консультация акушера желательна для любой беременной, как для экстренного ведения, так и для долгосрочного наблюдения. Лучшая поддержка развивающегося плода зависит от быстрой и полноценной реанимации матери. Пациенты с травмой в первый триместр гестации могут не знать о своей беременности; по этой причине контроль человеческого хорионального гонадотропина является обязательной частью первоначальных лабораторных исследований для каждой травмированной женщины в детородном возрасте. Серьезная травма, произошедшая в период органогенеза плода, может вызвать врожденные дефекты или выкидыш из-за геморрагического шока с ишемией матки, облучения области таза или эффекта лекарственных препаратов. Показанные радиологические исследования не должны быть отложены, но необходимо экранировать таз по мере возможности. Пациенты, у которых отсутствует спонтанный выкидыш, должны быть информированы о потенциальных опасностях, связанных с травмой и анестезией, и должны быть консультированы по желанию. Рекомендуется выскабливание матки после выкидыша, чтобы избежать интоксикации, возникающей за счет распада и всасывания остатков плодного яйца.
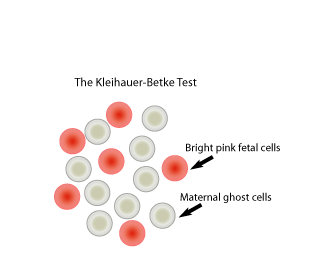
Травма, встречающаяся во втором или третьем триместре беременности, требует раннего ультразвукового исследования для выяснения возраста плода, размеров и жизнеспособности. Показан мониторинг частоты сердечных сокращений, если беременность достаточно развита для рождения жизнеспособного плода. Преждевременные роды очень часты у этой популяции, что должно корригироваться назначением бета-агонистов или магнезии по указанию врача-акушера; роды должны быть отложены до того момента, пока плод не перестанет оказывать недопустимый метаболический стресс в отношении матери. Роды путем кесарева сечения показаны, если мать находится в критическом состоянии, если матка кровоточит или факт наличия беременной матки отрицательно сказывается на возможности окончательного хирургического гемостаза. Отслойка плаценты может происходить вследствие приема наркотиков или травмы живота и может ускорить жизнеугрожающее маточное кровотечение. Показано экстренное кесарево сечение. Тест Kleihauer- Betke может быть использован для верификации попадания крови плода в циркуляцию матери; если тест положителен, рекомендуется назначение анти-резус иммуноглобулина для любой резус-негативной матери, несущей резус-положительный плод. По времени третьего триместра матка достаточно увеличена для компрессии нижней полой вены при положении пациента на спине, тем самым ухудшая венозный возврат к сердцу и способствуя гипотензии. Для решения данной проблемы показано смещение матки вбок влево. Если пациент обездвижен на столе из-за перелома грудного или поясничного отдела позвоночника, операционный стол может быть наклонен влево.
Пожилые пациенты с травмой
Эквивалентные травматические повреждения будут иметь значительно более серьезные последствия в пожилом возрасте, чем в молодом . Сниженные сердечно-легочные резервы приводят к более высокой потребности в послеоперационной механической вентиляции у пожилых пострадавших и значительно большему риску развития МОД после геморрагического шока. Необходимо соблюдать осторожность с интраоперационным позиционированием, чтобы избежать травмы от сдавлений. Более высокий уровень гематокрита, достигаемый путем жесткого контроля назначаемой жидкости, как правило, рекомендуется для поддержки максимальной доставки кислорода в ткани. Имеется значимый риск посттравматической миокардиальной дисфункции, особенно если частота сердечных сокращений вторично увеличивается по отношению к кровопотере, боли или возбуждению. Комплексные операции или большая кровопотеря должны быть поддержаны использованием ЧПЭ или катетеризацией легочной артерии для проведения жидкостной и инотропной терапии. Хотя профилактическое назначение агонистов рекомендуется для пожилых пациентов, проходящих общую плановую хирургию, их роль в раннем ведении пожилых травмированных пациентов неизвестна. Пожилые пациенты будут иметь сниженные требования к послеоперационному обезболиванию и могут отвечать на назначение седативных препаратов не соответствующим возбуждением. Профилактика тромбоза глубоких вен является важной у пациентов, которых нельзя немедленно активизировать в послеоперационном периоде, кроме как с агрессивной легочной физиотерапией.
Пациенты – свидетели Иеговы
Пациент с травмой, который отказывается от компонентов крови, нуждается в особом ведении. Несомненно, важны ранняя идентификация и контроль за кровотечением; может быть полезной допустимая гипотензия для ограничения кровопотери. Предоперационный и интраоперационный забор крови должен быть сведен к минимуму, по возможности с использованием детских пробирок для сбора крови. Использование собранной крови должно быть обсуждено с пациентом, так как некоторые пациенты из Свидетелей Иеговы позволяют использовать собранную кровь при условии, что принимающая система является продолжением сосудистой. Должно быть рассмотрено использование альбумина и других субстанций, полученных из циркулирующих белков. Показан ранний гемодинамический мониторинг, чтобы помочь определить роль терапии коллоидов, прессоров и инотропов для повышения уровня доставки кислорода до максимально возможного уровня. Случаи из практики описывали успешное использование носителей кислорода, созданных на основе гемоглобина, у Свидетелей Иеговы для быстрой коррекции кровопотери и поддержки кислородного транспорта, но эти препараты не разрешены для подобного использования, и исследования большого количества случаев подобной терапии недоступны. Использование эритропоэтина для содействия росту красных клеток сократит период относительной анемии.
Послеоперационная помощь
Экстубация трахеи у экстренных больных
Первичная оперативная помощь у пациентов с травмой сменяется периодом мониторинга и дальнейшей интенсивной терапии, к чему привлекается анестезиолог, персонал палаты пробуждения и ОРИТ. Следует подтвердить адекватность проведения первичной интенсивной терапии, как это указывалось ранее, и завершить вторичные диагностические обследования. Весьма желательным является быстрое прекращение общей анестезии, особенно у пациентов с измененным уровнем сознания или другими предоперационными признаками ЧМТ. Изменение психического уровня по сравнению с предоперационным уровнем является показанием для повторного КТ черепа и поиска возможных причин метаболического или токсического психозов.
Хотя крайне важно, чтобы неврологические функции оценивались после операции, ранняя экстубация пациента с травмой не должна быть сама собой разумеющейся. Многие пациенты будут требовать продленной вентиляции из-за травмы ЦНС, прямой травмы легкого или грудной стенки, массивной трансфузии, отека верхних дыхательных путей или текущей интоксикации. Если есть какие-либо сомнения относительно способности пациента отвечать данным критериям, целесообразным является транспортировка пациента в палату пробуждения или ОРИТ с сохранением трубки в трахее. Должны быть по потребности назначены соответствующие аналгетики с седацией. Интервал в 12-24 ч позволит подтвердить эффективную реанимацию и хирургическую помощь, гемодинамическую сбалансированность, титрование соответствующих аналгетиков и разрешение интоксикации. В этот период времени многие пациенты могут быть экстубированы легко и безопасно; те, кто не экстубируется, имеют высокий риск развития МОД – с предвестником в виде развития посттравматического РДС – и, как правило, будут нуждаться несколько дней и недель в дальнейшей интенсивной терапии.
Ведение пациентов с острой болью
Травматологические больные представляют значительные проблемы для врача в области ведения боли из-за множества областей повреждения, длительного ухода, осложненных психологических и эмоциональных проблем и наличия предшествующей или текущей интоксикации. Как и в области контроля боли при других заболеваниях, пациенты с травмой получают недостаточный объем лечения, что тем самым создает существенный источник недовольства. Так как пациенты с травмой могут быть как молодыми и соматически здоровыми, так и ослабленными пожилыми людьми, анестезиологи, обеспечивающие лечение боли пациентам с травмой, должны быть готовы к обеспечению широкого спектра потребностей. Каждый пациент с травмой будет предъявлять широко варьирующие требования к обезболиванию, поэтому должна тщательно подбираться индукция обезболивания, идеально делать это в условиях тщательного мониторинга на базе PACU. Рекомендуется назначение быстро действующих внутривенных препаратов в малых дозах частыми интервалами до тех пор, пока не уменьшится боль. Это позволяет специалисту определить основные базовые требования пациента, перед назначением длительно действующего препарата или аналгезии, контролируемой пациентом. Гипотензия в ответ на аналгетики наиболее часто свидетельствует о гиповолемии и должна служить обоснованием для поиска источника скрытого кровотечения в процессе реанимации.
Необходимость аналгетиков и продолжительность потребности в аналгетиках будет сведена к минимуму, если пациенту доступна комплексная система эмоциональной поддержки. Травма из-за неожиданного своего характера несет в себе сильный негативный психологический оттенок, что может влиять на то, как анатомически обоснованная боль воспринимается мозгом и как пациент реагирует. После травмы пациенты могут иметь правовые, финансовые и семейные проблемы без возможности их немедленного решения. Наличие консультантов – религиозных, финансовых и юридических - которые могут помочь пациенту и семье в решении этих вопросов, имеет огромную пользу. Анестезиолог может помочь, сообщая пациенту четкое описание травм пациента, вероятное время, необходимое для восстановления после травмы, и план назначения обезболивающих препаратов в течение всего курса лечения больного. Анестезиолог должен направить пациента к службе консультантов по мере необходимости и должен быть готовым к возможности посттравматического стрессового расстройства у любого травматологического пациента. Направление к опытному психиатру или психологу уместно, если ПТСР мешает выздоровлению пациента.
Необходимость в назначении аналгетиков также зависит и от расписания физиотерапии, предписанной пациенту. Более активный пациент может иметь меньший риск легочных осложнений, тромбозов и пролежней. Хотя в краткосрочной перспективе процедуры реабилитации болезненны, чем раньше пациент мобилизуется, тем ниже будут требования к обезболиванию в долгосрочной перспективе. Ранняя мобилизация демонстрирует пациенту «путь к восстановлению» и вносит вклад в улучшение эмоционального состояния. Одной из целей аналгезии, следовательно, является обеспечение адекватной лекарственной терапии для облегчения проведения физиотерапии.
Нейропатическая боль возникает при наличии прямого повреждения основных чувствительных нервов и является распространенной после травмы спинного мозга, травматической ампутации и травмы после раздавливания. Нейропатическая боль характеризуется жжением, прерывистыми электрическими ударами и дисестезией в соответствующих дерматомах. Важным является идентифицировать нейропатическую боль, потому что она плохо поддается аналгетикам, используемым для лечения соматической боли. Этот диагноз следует рассматривать всякий раз, когда боль плохо контролируется или когда у пациента растет потребность в лекарствах, не объяснимая анатомическими повреждениями. Терапия первой линии нейропатической боли была революционизирована широким использованием габапентина, противоэпилептического препарата с очень высокой специфичностью к данной проблеме. Терапия габапентином обычно инициируется в дозе 200 мг три раза в день, с ежедневной титрацией вверх до максимального от 2 до 3 кругов рекрутирования рецепторов спинного мозга.
Региональную анестезию, осуществляемую через эпидуральный катетер, следует рассматривать у любого пациента с травмой, способных выиграть от этого подхода, так как это сокращает использование системно вводимых наркотиков и способствует ранней мобилизации. Эпидуральная аналгезия демонстрировала высокий уровень удовлетворенности пациента и улучшение функции легких после обширных торакоабдоминальных и ортопедических операций в плановой хирургии. Вероятно, что это верно и по отношению к популяции пациентов с травмой. Региональные техники аналгезии менее полезны, когда пациент имеет множественные области повреждения или когда переломы и открытые раны делают размещение затруднительным. Хотя размещение эпидурального катетера у анестезированных пациентов относительно противопоказано из-за потенциально скрытого повреждения шейного отдела позвоночника, соотношение риска и пользы у множества пациентов с травмой одобряют размещение во время операции, когда общая анестезия облегчает соответствующее позиционирование и сотрудничество с пациентом.
Травма касается всех возрастов и классов пациентов, от молодых и энергичных, до пожилых и болезненных. Ввиду большой распространенности, практикующие анестезиологи будут сталкиваться с пациентами с травмой на протяжении всей карьеры. Повышение общественного признания значимости последствий травмы вызвало интерес к исследованию и образованию в области науки о травме, в результате чего диагностические и терапевтические методы получили толчок к развитию за последние годы. Анестезиолог как периоперационный специалист идеально расположен для активного принятия и внедрения подобных технологий.
- Аллергия
- Ангиология
- Болезни глаз
- Венерология
- Гастроэнтерология
- Гинекология
- Дерматология
- Здоровое питание
- Инфекционные болезни
- Кардиология
- Косметология
- Лекарства
- Лекарственные растения
- ЛОР-заболевания
- Мужское здоровье
- Неврология
- Неотложная помощь
- Новости
- Онкология
- Ортопедия
- Паразитология
- Педиатрия
- Пульмонология
- Расшифровка анализов
- Симптомы
- Системные заболевания
- Стоматология
- Травматология
- Урология
- Хирургия
- Эндокринология
- Нужно знать
- Еда
- Профессиональные заболевания









Комментарии