Опухоли желчных протоков. Злокачественные поражения желчных протоков
Основные черты патологии. По макроскопическим характеристикам различают узловую, перипротоковую инфильтративную, внутрипротоковую и смешанную узловую с перипротоковой инфильтрацией. Узловая форма характеризуется образованием узла, хорошо отграниченного от окружающей паренхимы, чаще всего при этой форме ХЦК возникают внугрипечёночные метастазы. Перипротоковая инфильтративная ХЦК растёт в паренхиме печени по ходу портальных триад, часто метастазирует в лимфатические узлы ворот печени. Внутрипротоковая инфильтративная форма имеет хороший прогноз, однако встречается редко. Узловую с перипротоковой инфильтрацией (смешанный тип роста) относится к агрессивным формам ХЦК, сопровождаемым низкой продолжительностью жизни, эта форма редко встречается в Европе.
Клиническая симптоматика
Специфические симптомы отсутствуют, ХЦК проявляется дискомфортом в животе, потерей массы тела и желтухой. Ввиду того что опухоль не вовлекает на ранних стадиях внутрипечёночные протоки 1-го порядка, желтуха возникает на поздних стадиях развития болезни. В ранние сроки диагноз чаще всего устанавливают случайно при плановом обследовании.
Диагностика
Специфические лабораторные диагностические тесты отсутствуют, онкомаркёр СА 19-9 имеет диагностическую ценность при изучении в динамике у пациентов в группах риска, например при первично склерозирующем холангите. Превышение уровня 100 ед/л с чувствительностью 89% и специфичностью 86% может свидетельствовать о наличии холангиокарциномы. Альфафетопротеин не имеет диагностической ценности при ХЦК, но может помочь при дифференциальной диагностике от гепатоцеллюлярной карциномы.
-
УЗИ — отсутствуют типичная эхосемиотика, в зависимости от формы роста может быть выявлен гиперэхогенный узел в паренхиме печени, перипортальная инфильтрация и локальное расширение сегментарных желчных протоков выше опухоли. Дифференциальную диагностику проводят между метастазами и первичным раком печени, реже с доброкачественными опухолями.
-
МСКТ с внутривенным болюсным усилением — характерен тонкий ободок контрастного усиления в артериальную и портальную венозную фазы, участки с низкой и высокой степенью ослабления накопления контраста также в обе фазы исследования, выявление сегментарной желчной гипертензии дистальнее уровня опухоли. Задержка контрастного усиления, по данным ряда авторов, коррелирует с плохим прогнозом.
-
МРТ — снижение интенсивности в Т1 и гиперинтенсивности в Т2, периферическое усиление с прогрессивным концентрическим наполнением в отсроченном периоде при контрастном усилении. Также возможно выявление расширения сегментарных желчных протоков.
-
ПЭТ-КТ — чувствительность и специфичность достигает, по данным ряда авторов, 85%, однако ценность метода снижается при воспалительных осложнениях.
-
Биопсия необходима лишь при распространённом процессе для уточнения диагноза перед химиотерапией, Как правило, биопсия свидетельствует об аденокарциноме панкреатобилиарной природы (СК-7+, СК20-, CDX2-) или имеет картину низкодифференцированной аденокарциномы без специфических поверхностных маркёров.
Следует подчеркнуть, что все пациенты с очагами в печени требуют детального всестороннего обследования для исключения метастатического поражения, а также выявления отдалённых метастазов, для чего обязательны КТ грудной клетки, брюшной полости, малого таза, эндоскопическое исследование верхних и нижних отделов ЖКТ, маммография и гинекологическое обследование.
Принципы лечения
При отсутствии отдалённых метастазов, в том числе и в периаортальные, перикавальные и лимфатические узлы чревного ствола, единственным вариантом лечения становится резекция печени в варианте R0. Объём резекции печени определяется локализацией опухоли и её отношением к трубчатым структурам печени, а также необходимостью выполнения R0-резекции, Лимфаденэктомия имеет лишь диагностическое значение и не влияет на отдалённые результаты, в этой связи имеет смысл удалить подозрительные лимфатические узлы, Послеоперационная летальность в специализированных центрах не превышает 3%, частота осложнений — 38%,
Трансплантацию печени при ХЦК выполняют редко ввиду плохих отдалённых результатов и раннего рецидива заболевания, в 10% случаев при ТП по поводу первичного склерозирующего холангита выявляют инцидентальную холангиокарциному.
Неоадъювантная и адъювантная химиотерапия
Системная химиотерапия и трансартериальная химиоэмболизация гемцитабин-цисплатином позволяет увеличить продолжительность жизни при нерезектабельных ХЦК до 9-11 мес.
Особенности ведения больных в послеоперационном периоде
Лечение заключается в профилактике послеоперационной печёночной недостаточности при больших резекциях печени (больше 3 сегментов), а также гнойно-септических осложнений, УЗИ-контроль выполняют на 1-е и 7-е сутки после операции, с 3-х суток разрешают питание через рот, и при гладком послеоперационном течении пациентов на 10-14-е сутки выписывают на амбулаторное лечение.
Ведение пациента после выписки из стационара
Диспансерное наблюдение после радикальной операции заключается в УЗИ брюшной полости каждые 3 мес. после операции, МСКТ или MPT 1 раз в 6 мес. первые 3 года. При III и IV стадиях заболевания обязательна адъювантная химиотерапия.
Прогноз
Пятилетняя продолжительность жизни после R0- резекций варьирует от 20 до 40%, при нерезектабельных ХЦК — не превышает 1 года.
Перипортальная холангиокарцинома (рак внепечёночных желчных протоков)
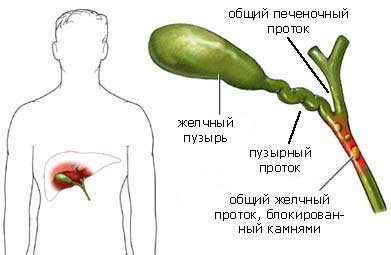
К перипортальным (проксимальным) опухолям (опухоль Клатскина) относят холангиокарциному, располагающуюся от уровня долевых желчных протоков первого порядка ДО уровня впадения пузырного протока.
Этиология
Опухоль Клатскина чаще всего возникает при отсутствии факторов риска, однако может сочетаться с воспалительными процессами в желчных протоках, первичным склерозирующим холангитом, неспецифическим ЯК, описторхозом.
Основные черты патологии. По характеру роста опухоли различают:
-
папиллярный (5%);
-
узловой (15%);
-
склерозирующий/инфильтративный (80%) варианты.
Для опухоли Клатскина характерен медленный рост с инвазией в окружающие ткани, региональные лимфатические узлы и паренхиму печени с поздним возникновением отдалённых метастазов.
Клиническая симптоматика
Ранние симптомы отсутствуют. У 30% пациентов отмечаются:
-
потеря массы тела;
-
боли в животе;
-
желтуха;
-
кожный зуд.
При физикальном обследовании возможно выявление гепатомегалии, кожных расчесов. Холангит редко сопутствует опухоли Клатскина, если не выполнялись прямые методы контрастирования.
Диагностика
В лабораторных анализах наиболее часто отмечаются гипербилирубинемия, рост ферментов холестаза (ЩФ, гамма-глютамилтранспептидаза) и реже — маркёров цитолиза аланинаминотрансферазы и аспартатаминотрансферазы. Возможно увеличение уровня онкомаркёров СЕА и СА 19-9, однако они неспецифичны. Данные показатели имеют значение для динамического наблюдения, превышение их уровня в десятки раз больше нормы может свидетельствовать о канцероматозе брюшины и большом распространении процесса. IgG4 следует исследовать при дифференциальной диагностике опухоли Клатскина и IgG4-ассоциированных воспалительных заболеваний. Следует иметь в виду, что в 10-15% случаев локальные стриктуры на уровне общего печёночного протока могут быть обусловлены раком желчного пузыря (РЖП), метастазами в ворота печени, лимфомой, синдромом Миризи, доброкачественной стриктурой, доброкачественными фиброзирующими поражениями, псевдоопухолями печени, перихоледохеальным лимфаденитом и ятрогенными повреждениями.
-
Инструментальные методы исследования.
Обязательно эндоскопическое обследование ЖКТ для исключения метастатической природы обструкции ворот печени, а также поиска сопутствующей патологии. Обследование начинают с УЗИ, МСКТ с внутривенным болюсным усилением и/или МРТ и МРТ-холангиопанкреатографии. При необходимости выполняют Эндо-УЗИ. МСКТ и МРТ позволяют с высокой степенью достоверности оценить распространённость процесса, а также наличие сосудистой инвазии. Прямые методы контрастирования (ЭРПХГ, чрескожно-чреспечёночная холангиостомия) для диагностики в настоящее время не применяют, они показаны лишь при необходимости билиарной декомпрессии перед операцией при высоком уровне билирубина (выше 200 мкмоль/л) либо для выполнения паллиативного дренирования и/или стентирования желчных протоков при нерезектабельных опухолях.
Принципы лечения
Основной принцип лечения — радикальная R0-резекция, которая возможна в 30-40% случаев. С учётом особенностей роста опухоли и её локализации стандартным объёмом операции считают холецистэктомию с резекцией гепатикохоледоха en-block с правосторонней или левосторонней гемигепатектомией с обязательным удалением I сегмента печени и лимфаденэктомией из гепатодуоденальной связки в объёме D2. В ряде случаев для достижения R0 необходимо выполнение правосторонней расширенной гемигепатэктомии с резекцией бифуркации воротной вены или расширенной левосторонней гемигепатэктомии. Во время операции производится экстренное гистологическое исследование проксимального и дистального участков желчного протока для исключения роста опухоли по краю резекции.
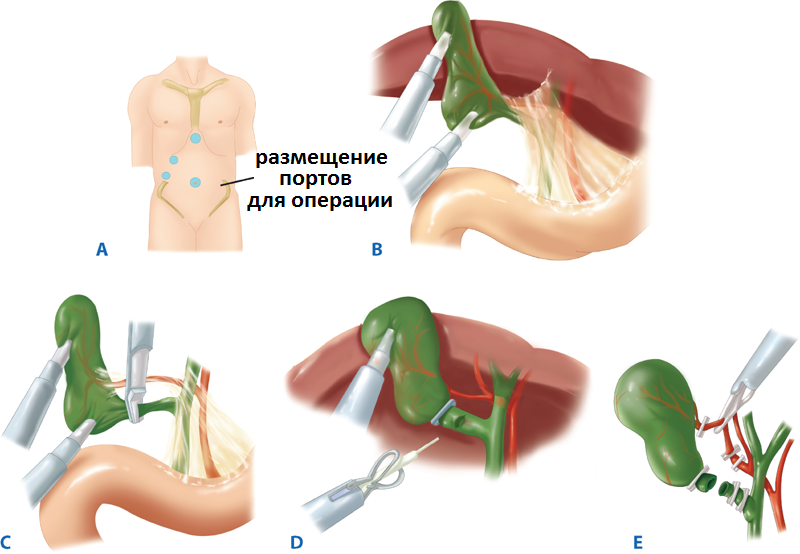
Билиарная декомпрессия остающейся части печени с эмболизацией воротной вены контралатеральной доли показана при низком функциональном резерве остающейся паренхимы печени. В этом случае радикальную операцию выполняют через 3 недели после эмболизации.
При R1- и К2-резекции или позитивных лимфатических узлах показана химиолучевая терапия (фторурацил (5-фторурацил-Эбеве), гемцитабин).
При нерезектабельных опухолях показано билиарное дренирование и/или стентирование (чрескожно-чреспечёночное или эндоскопическое).
У строго ограниченного числа пациентов возможно выполнение ТП, что требует жёсткого отбора пациентов, лапаротомии с целью стадирования, неоадъювантной и адъювантной терапии в соответствии с протоколом клинической картины Мейо.
Послеоперационное ведение
Терапия после радикальной операции по поводу опухоли Клатскина мало отличается от ведения пациентов с внутрипечёночной холангиокарциномой, нюансы ведения связаны с наличием гепатикоеюноанастомоза на изолированной по Ру петле тощей кишки, что требует профилактики и ранней диагностики несостоятельности билиодигестивного анастомоза. Если анастомоз накладывался на гепатикостоме, последнюю открывают на первые 3-5 дней до появления перистальтики и перевода пациента на энтеральное питание, это позволяет уменьшить риск подтекания желчи из области анастомоза и паренхимы печени. Профилактическая антибиотикотерапия проводится не более 24 ч, лечебная — 5-7 суток от момента вмешательства с учётом антибиотикочувствительности. Объём инфузии обычно не превышает 30-40 мл/кг в сутки и определяется суточными потерями жидкостей. Антикоагулянты назначают со 2-х суток после операции при отсутствии признаков гипокоагуляции с учётом данных коагулограммы. Активизацию пациента начинают сразу же после перевода на самостоятельное дыхание (1-2-е сутки после операции), питание через рот (щадящий стол) — с 3-5-х суток, снятие швов и выписка пациента при гладком течении послеоперационного периода — на 10-14-е сутки.

Ведение после выписки из стационара
Первые 2 года контрольное обследование показано каждые 3 мес. (онкомаркёры, УЗИ брюшной полости), каждые 6 мес. выполняют МСКТ и/или МРТ. При выявлении рецидива без желтухи больному назначают химиолучевую терапию, при наличии желтухи необходимо выполнение чрескожного-чреспечёночного дренирования с последующей химиолучевой терапией после разрешения желтухи. Типичные места локализации рецидивов: жёлчные протоки, печень, забрюшинные и хилярные лимфатические узлы, брюшина.
Прогноз
Пациенты с нерезектабельными опухолями живут 4-5 мес. При лечении гемцитабином-цисплатином — 12 мес. Хирургическое лечение:
-
послеоперационная летальность — 2-10%;
-
осложнения — 25-40%.
Выживаемость после резекции печени по поводу опухоли Клатскина В 1-й год составляет 53-83%, во 2-й год — 30-63%, в 3-й год — 16-48%, 5-летняя продолжительность жизни — 16-44% (медиана от 12 до 44 мес). Пятилетняя продолжительность жизни после ТП составляет 65-70%. Благоприятные прогностические факторы:
-
R0-резекция;
-
резекция печени с 1 сегментом;
-
G1 хорошо дифференцированная опухоль;
-
N0.
- Аллергия
- Ангиология
- Болезни глаз
- Венерология
- Гастроэнтерология
- Гинекология
- Дерматология
- Здоровое питание
- Инфекционные болезни
- Кардиология
- Косметология
- Лекарства
- Лекарственные растения
- ЛОР-заболевания
- Мужское здоровье
- Неврология
- Неотложная помощь
- Новости
- Онкология
- Ортопедия
- Паразитология
- Педиатрия
- Пульмонология
- Расшифровка анализов
- Симптомы
- Системные заболевания
- Стоматология
- Травматология
- Урология
- Хирургия
- Эндокринология
- Нужно знать
- Еда
- Профессиональные заболевания










Комментарии