Пузырно-мочеточниковый рефлюкс у детей. Эндоскопическая коррекция пузырно-мочеточникового рефлюкса у детей
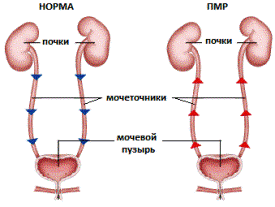
Суммируя возможные последствия пузырно-мочеточникового рефлюкса, к которым относятся уросепсис, гипотрофия, хронический пиелонефрит, нефросклероз, ХПН, артериальная гипертензия, и распространенность ПМР в популяции, равную 12% всех детей, нетрудно представить масштабы проблемы. В ряде стран ПМР является ведущим заболеванием у детей, приводящим к терминальной почечной недостаточности, при которой необходимы программный гемодиализ и трансплантация почки. Поэтому раннее выявление ПМР с диспансеризацией детского населения и разработкой лечебной стратегии являются основными приоритетными задачами современной медицины в масштабах государства.
В научных публикациях в качестве синонимов термина «эндоскопическое лечение» ПМР специалисты используют следующие названия: эндоскопическая коррекция, эндоскопическая имплантация, эндоскопическая инсуффляция, эндопластика устья мочеточника, эндоскопическая фиксация устья, эндоскопическая коллагенизация, эндоколлагеноиластика и т.п.
Краткая историческая справка
С того момента, как удалось обнаружить доказательства отрицательного воздействия ПМР на почки, врачи стали применять различные варианты реимплантации мочеточника. Первый опыт тоннельной техники опубликован Williams и Hutch в 60-х гг. прошлого столетия. Из литературных источники известно более 200 способов уретроцистоанастомоза. Наибольшее распространение поручили операции Hutch-1. Jewett, Grey, Politano—Leadbetter, Paquin, Bischoff, Williams, Mattison, Lich, Gregoir, Hendrcn, Cohen, Glen—Anderson, Harry, Gil-Vernet. Операции, выполняемые педиатрами-хирургами и урологами сегодня, занимают значительно меньше времени и эффективны в 93-97% случаев. Несмотря на это, существующие осложнения открытых вмешательств требуют поиска новых столь же эффективных, но безопасных способов лечения MP.
Спустя 12 лет после новаторского применения тефлона в отоларингологии состоялось его внедрение в урологическую практику, когда в 1974 г. Politano выполнил парауретральную инъекцию пасты женщине по поводу недержания мочи.
Диагностика
Алгоритм обследования больного с подозрением на ПМР включает комплекс обязательных и дополнительных лабораторных и инструментальных исследований, каждое из которых дает важную информацию для определения лечебной тактики. При первичной консультации в задачи врача входит сбор жалоб и анамнеза болезни, выявление особенностей клинической картины и построение плана обследования, которое начинают с изучения скриннинговых лабораторных показателей. Последние включают клинический и биохимический анализы крови, анализ мочи, с ее посевом на стерильность. Анализы крови и мочи отражают активность воспалительного процесса, выявляют наличие и вид уропатогепа.
Следующим этапом диагностики является УЗИ почек и мочевого пузыря. У больных с ПМР имеются неспецифические, но характерные УЗИ признаки обструктивной уропатии. Это расширение ЧЛС на стороне ПМР, особенно при наполненном мочевом пузыре или сразу после микции. Характерным УЗИ-признаком рефлюкса является наличие зон уплотнения паренхимы, особенно в верхнем и среднем сегментах почки, встречающиеся при рефлюксогенной нефропатии. При цветном допплеровском картировании почек отмечаются изменения сосудистого рисунка почки с обеднением кровотока. При УЗИ-сканировании мочевого пузыря проводится оценка объема мочевого пузыря, эхооднородности содержимого, толщины стенки мочевого пузыря, наличия остаточной мочи. Увеличение объема мочевого пузыря больше возрастной нормы характерно для первичной или вторичной гипотензии детрузора, т.е. для нейрогенной гипорефлексии либо возникшей вследствие инфравезикальной обструкции. Последняя носит функциональный характер при детрузорно-сфинктерной диссинергии или органический — при склерозе шейки мочевого пузыря, клапанах и стенозах мочеиспускательного канала, меатальном стенозе и рубцовом фимозе. Также для гипотензии детрузора при УЗИ свойственно наличие остаточной мочи. Утолщение стенки мочевого пузыря наблюдается при инфильтративных воспалительных процессах.
Важная роль в диагностике интермиттирующего ПМР отводится УЗИ-цистографии с использованием кислорода. Так называемая газовая цистография выполняется при подозрении на ПМР без выявления рефлюкса при классической рентгеноконтрастной цистографии. Исследованиями сотрудников отдела детской урологии НИИ урологии доказана высокая специфичность метода.
Скрининговым, но важным методом, характеризующим показатели мочеиспускания, является урофлоуметрия. Рутинная урофлоуметрия дает представление об объеме выделенной мочи, максимальной и средней скорости мочеиспускания, что позволяет исключить инфравезикальную обструкцию или заподозрить нейрогенную дисфункцию мочевого пузыря.
При выявлении косвенных признаков ПМР на основании перечисленных выше методов выполняется микционная цистоуретрография.
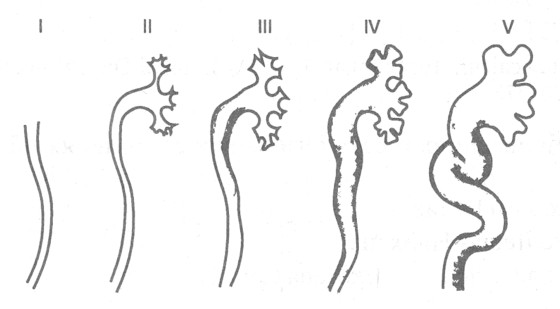
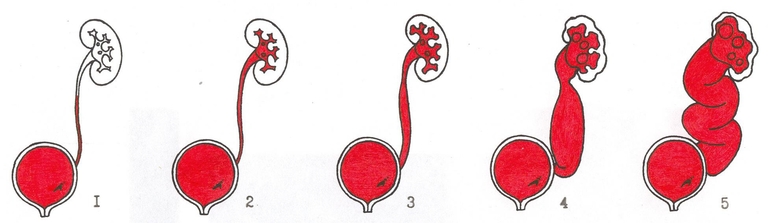
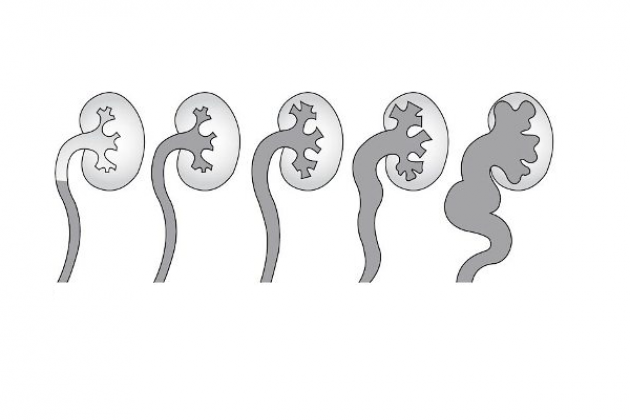
Для определения степени ПМР в широкой практике применяется интернациональная рентгенографическая классификация. В классификации выделяется пять степеней рефлюкса:
-
I — рефлюкс в мочеточник, но не выше уровня лоханочно-мочеточникового сегмента;
-
II — рефлюкс в мочеточник и ЧЛС почки, без дилатации последней;
-
III — рефлюкс в мочеточник и собирательную систему почки с ее дилатацией;
-
IV — рефлюкс в расширенные мочеточник и собирательную систему почки с расширением чашечных шеек и сглаживанием форниксов;
-
V – рефлюкс в резко расширенный извитой мочеточник, и резко дилатированную коллекторную систему почки по типу терминального гидронефроза.
Следующим методом, позволяющим дать оценку выделительной и эвакуаторной функций почек и ИМИ, является внутривенная экскреторная урография. Основные критерии, анализируемые врачом, при этом исследовании:
-
выделительная способность почек;
-
анатомия органа;
-
наличие дилатации коллекторной системы почки или мочеточника;
-
пассаж контраста по мочеточнику;
-
проходимость контраста в мочевой пузырь.
С целью оценить структурно-функциональное состояние почек выполняется радионуклидное исследование. Наиболее ценную информацию у детей с ПМР можно получить, прибегнув к динамической нефросцинтиографии. Метод имеет ряд существенных преимуществ перед экскреторной урографией и УЗИ-сканированием почек, что связано с меньшей лучевой нагрузкой, более четким изображением и более ранней диагностикой структурных изменений паренхимы. Особое место в обследовании детей с ПМР отводится цистоскопии. У детей дошкольного возраста исследование выполняется под комбинированной, внутри венной или ингаляционной анестезией, у девочек старших возрастных групп седативный и анальгетический эффект достигается благодаря премедикации и использованию местноанестезирующих гелей. В процессе цистоскопии калибруется наружное отверстие уретры до возрастных норм, что позволяет выявить или подтвердить инфравезикальную обструкцию.
У мальчиков посредством уретроскопии можно изучить анатомию передней и задней уретры, диагностировать клапаны, стриктуры мочеиспускательного канала, гипертрофию семенного бугорка, склероз шейки мочевого пузыря. Во время смотровой цистоскопии оценивается состояние слизистой оболочки мочевого пузыря, стенки мочевого пузыря, выраженность мочепузырной складки, симметричность мочепузырного треугольника и т.д. Основное внимание следует уделять устьям мочеточников, их количеству, расположению, форме, сократительной способности, протяженности подслизистого тоннеля, наличию парауретерального дивертикула или уретероцеле.
У определенной группы больных цистоскопия может носить диалектический характер, т.е. по показаниям за одну манипуляцию выполняется смотровая цистоскопия и эндоскопическое лечение ПМР. В младших возрастных группах смотровую цистоскопию следует сочетать с последующей пиелографией, что позволяет сократить до минимума количество болезненных медицинских вмешательств.
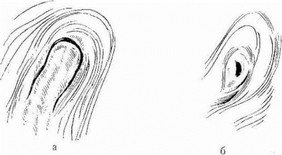
При оценке конфигурации и локализации устья мочеточника большинство специалистов придерживаются классификации Lyon. По ней выделяют четыре варианта конфигурации устья:
-
коническое;
-
овальное;
-
щелевидное;
-
в виде лунки для игры в гольф.
Также в классификации описаны три варианта расположения устья: нормальное, умеренно латерализованное и значительно латерализованное.
При оценке локализации устья можно использовать прием, суть которою заключается в следующем. Мочевой пузырь наполняют до физиологической емкости. Визуально определяют срединную линию мочепузырного треугольника.
Затем цистоскоп смещают латерально до появления устья мочеточника. Устье, находящееся на расстоянии более одного поля зрения цистоскопа от срединной линии треугольника, считается умеренно латерализованным, на расстоянии более двух полей зрения — значительно латерализованным.
Для оценки протяженности подслизистой основы мочеточника следует прибегать к способу, описанному Лопаткиным. При наполненном моченом пузыре устье мочеточника катетеризируют градуированным мочеточниковым катетером. После чего выполняют обратную тракцию катетера. При выходе катетера из интрамурального отдела в подслизистую основу отмечается приподнимание слизистой оболочки. При этом цифровая метка на катетере показывает длину подслизистого тоннеля в данном случае.
Собрав всю необходимую диагностическую информацию, установив факторы этиопатогенеза ПМР в данном конкретном случае, врач должен выбрать оптимальный способ лечения — консервативную фармакотерапию, малоинвазивное эндоскопическое лечение или радикальный уретероцистоанастомоз.
Лечение
Показанием к эндоскопическому лечению является первичный и вторичный ПМР I-IV степени, неподдающийся консервативной терапии в течение не менее 6 мес. Выраженные ретенционные изменения ВМП при V степени ПМР диктуют необходимость уретероцистоанастомоза с резекцией мочеточника. Особое внимание при выполнении цистоскопии следует уделять парауретеральному дивертикулу, наличие которого является показанием к уретероцистоанастомозу.
За 25 лет внедрено большое количество имплантируемых материалов, начиная с тефлона и заканчивая культурами аутогенных клеток.
Эндоскопическое лечение ПМР выполняется под внутривенным или ингаляционным наркозом по следующей методике. Проводится цистоскопия, в ходе которой определяется клинико-анатомическая картина мочевого пузыря:
-
состояние мочепузырного треугольника;
-
форма и расположение устьев мочеточника;
-
наличие парауретеральных дивертикулов и уретроцеле;
-
воспалительных изменений слизистой оболочки.
Через рабочий канал тубуса цистоскопа проводится инъектор, присоединенный к шприцу с объемо-образующим веществом. Вкол иглы инъектора осуществляется подслизисто на глубину 5 -7 мм под устье мочеточника - на 6 часах условного циферблата либо в одну из дужек устья мочеточника. Во время имплантации геля в зоне вкола постепенно образовывается болюс, приподнимающий устье. В зависимости от степени зияния устья и длины подслизистой основы мочеточника обычно вводится от 1 до 3 мл субстанции. При этом устье мочеточника приобретает вулканическую конфигурацию. Спустя 30-60 с иглу извлекают и инструмент удаляют. После манипуляции возможно суточное дренирование мочевого пузыря катетером Фолея.
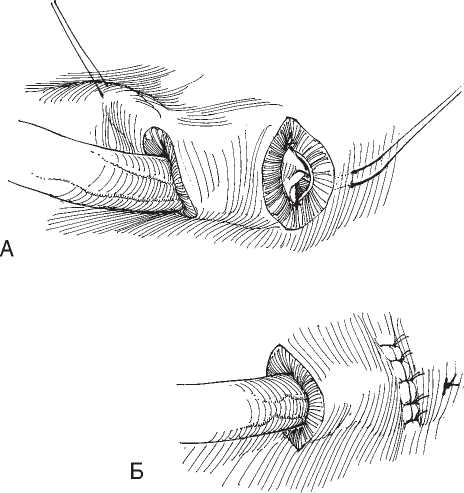
В большинстве стран эндоскопическое лечение ПМР, с учетом неинвазивности метода, является манипуляцией стационара одного дня. Послеоперационное ведение сводится к наблюдению за больным в течение 2 -3 ч после манипуляции. В этот же день пациент может быть выписан из стационара. С целью профилактики инфекционно-воспалительных осложнений во время манипуляции пациенту однократно вводится антибиотик широкого спектра действия. Контрольное обследование проводится через 3, 6, 12 и 24 мес.
По общепринятому мнению, результатам эндоскопической коррекции положительные и обнадеживающие показатели. Процент эффективности эндоскопической коррекции ПМР колеблется от 56,9 до 100%, в среднем составляя 82.3%. При сохранении или снижении степени ПМР предпринимается повторная антирефлюксная инъекция биоимпланта. По результатам мирового опыта, повторное введение объемо-образующей субстанции повышает количество положительных результатов в среднем более чем на 13,5%.
В НИИ урологии накоплен свой опыт эндоскопического лечения ПМР у детей с использованием 7% коллагена. Выполнено более 500 инъекций, из них добиться устранения рефлюкса удалось в 345 наблюдениях. Было проведено исследование по изучению реакции тканей лабораторных животных на инъекцию коллагена. В 93,3% наблюдений отмечена фибробластная инвазия импланта, в 73,3%— коллагеновая инкапсуляция, в 16,6% - прорастание импланта капиллярами и в 20% минимальная воспалительная реакция.
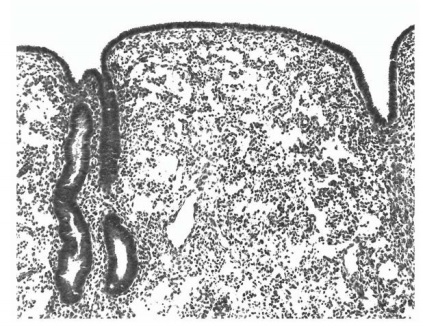
Среди редко возникающих осложнений эндоскопического лечения ПМР может встретиться обструкция пузырно-мочеточникового сегмента, клинически проявляющаяся почечной коликой. В случае не купирующейся спазмолитиками колики выполняется катетеризация почки мочеточниковым катетером, на 1-2 сут при невозможности которой показано выполнение урстероцистоанастомоза немедленно либо после дренирования почки чрескожной пункционной нефростомией.
Первый опыт применения антирефлюксных имплантатов настораживал специалистов возможностью развития нежелательных побочных эффектов:
-
возникновение в месте инъекции некроза;
-
малигнизации;
-
миграция частиц субстанции с формированием гранулем в регионарных лимфатических узлах и/или паренхиматозных органах — легких, головном мозге, печени.
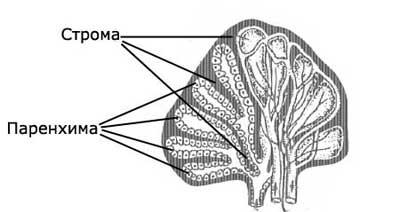
Современными экспериментальными и клиническими работами доказана устойчивость, инертность. гипоаллергенность и безопасность используемых в настоящее время биоматериалов.
Критический анализ совокупности характеристик эндоскопического лечения ПМР свидетельствует о большом потенциале метода. В современной стратегии лечения ПМР у детей эндоскопическое лечение занимает равноценную позицию наряду с фармакотерапией и открытыми операциями.
Развитие эндоскопических технологий в лечении ПМР происходит преимущественно за счет внедрения новых биоматериалов. В последнее время в литературных источниках все больше прослеживается тенденция отнесения открытых уретероцистоанастомозов к категории операций второго ряда. Иначе говоря, необходимость в их применении возникает лишь при повторных операциях, выраженном гидроуретеропефрозе, сочетании ПМР с обструкцией пузырно-мочеточникового сегмента. Хотя и в этих случаях уже проводится анализ возможностей лапароскопического уретероцистоанастомоза, и тех же эндоскопических трансуретральных вмешательств. Немаловажно в определении лечебной тактики при ПМР мнение родственников больных детей. Согласно опросу, проведенному итальянскими урологами. 80% родителей выбирают эндоскопическое лечение в качестве альтернативы открытым операциям и длительной медикаментозной терапии.
Таким образом, эндоскопическое лечение ПМР у детей имеет все необходимые характеристики, что бы уже и ближайшем будущем стать «золотым стандартом» лечения.
- Аллергия
- Ангиология
- Болезни глаз
- Венерология
- Гастроэнтерология
- Гинекология
- Дерматология
- Здоровое питание
- Инфекционные болезни
- Кардиология
- Косметология
- Лекарства
- Лекарственные растения
- ЛОР-заболевания
- Мужское здоровье
- Неврология
- Неотложная помощь
- Новости
- Онкология
- Ортопедия
- Паразитология
- Педиатрия
- Пульмонология
- Расшифровка анализов
- Симптомы
- Системные заболевания
- Стоматология
- Травматология
- Урология
- Хирургия
- Эндокринология
- Нужно знать
- Еда
- Профессиональные заболевания










Комментарии