Причины мокроты: без кашля, с кашлем, в горле, с кровью
Под мокротой медицинские работники подразумевают наличие секрета, который секретируется бронхами с примесями слюны и содержимого носовых пазух и носовой полости. В норме данный экссудат слизистый и прозрачный, его немного, выделяется он только в утреннее время у людей, которые проживают в условиях пересушенного воздуха, работают на пыльном производстве или курят.
В таких случаях это трахеобронхиальный секрет, а не бронхиальная мокрота. В случае развития патологий к мокроте могут примешиваться: гной, который скапливается в дыхательных путях при наличии бактериального воспаления, кровь, когда на пути от носа к бронхам произошло повреждение сосудов, или слизь при наличии воспалительного процесса небактериального происхождения. Это содержимое также может приобретать более или менее вязкую консистенцию.
Патологические процессы как причина накопления мокроты в горле при отсутствии кашля обычно локализируются от носоглотки, куда стекает содержимое пазух носа, до трахеи. Если же патология поразила более глубокие структуры: ткань легких, бронхи, трахею, выделение мокроты будет сопровождаться кашлем (для детей младшего возраста аналогом откашливания может являться рвота с обилием слизи или других примесей). Пневмония и бронхит могут иметь течение без кашля, но в таких случаях и мокрота беспокоить не будет.
Когда выделение мокроты – норма
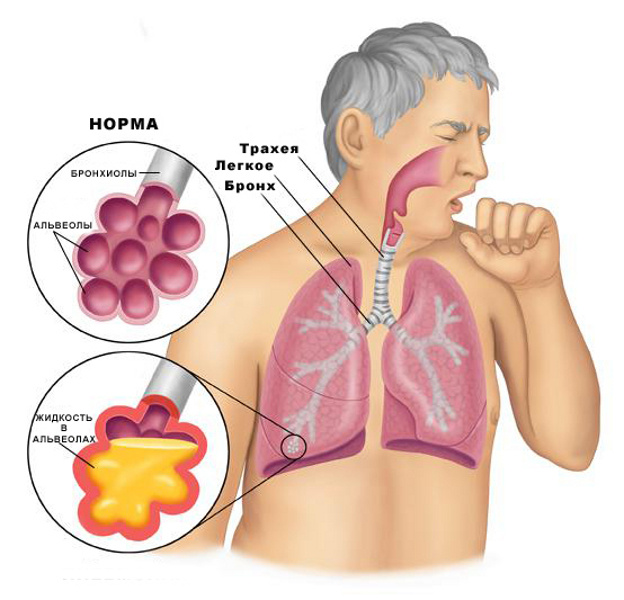
Слизистая оболочка бронхов состоит из клеток, которые имеют на своей поверхности реснички – микротрубочки, способные совершать движения (норма – вверх по направлению к трахее). Между реснитчатыми клетками располагаются небольшие железы, а именно – бокаловидные клетки. Их меньше в 4 раза чем реснитчатых, однако располагаются они так, что после каждых 4 реснитчатых идет одна бокаловидная: также есть участки ткани, которые представлены только одним или другим видом клеток. Железистые клетки в бронхиолах и бронхах полностью отсутствуют. Реснитчатые и бокаловидные клетки имеют общее название – мукоцилиарный аппарат, в то время как процесс передвижения слизи по бронхам и трахее называют мукоцилиарным клиренсом.
Слизь, которую секретируют бокаловидные клетки, составляет основу мокроты. Она необходима для того, чтобы вывести из бронхов частички пыли и микробов, которые благодаря своим микроскопическим размерам не были остановлены ресничками, присутствующими в горле и в носу.
К слизистой оболочке бронхов плотно прилегают сосуды. Из них выводятся иммунные клетки, которые контролируют отсутствие чужеродных частиц в потоке воздуха, идущего к легким. Также некоторые клетки иммунитета присутствуют и в слизистой оболочке. Функция у них идентична.
Поэтому трахеобронхиальный секрет или, более обобщенно, мокрота присутствует и в норме, поскольку без нее бронхи бы покрылись примесями и копотью изнутри и находились в состоянии постоянного воспаления. Количество мокроты составляет от 10 до 100 мл за 24 часа. Она может содержать в себе небольшое количество клеток лейкоцитов, однако ни волокна тканей легких, ни атипичные клетки, ни бактерии в ней не должны определяться. Секрет образуется постепенно, медленно, и по достижении ротоглотки здоровый человек проглатывает такое минимальное количество слизистой массы, абсолютно этого не замечая.
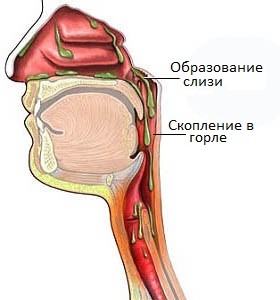
Почему в горле может ощущаться мокрота, если нет кашля?
Это происходит в результате усиленной секреции данного экссудата или нарушения процесса его выведения. Причин подобного состояния довольно много. Вот некоторые из них:
-
Работа на предприятиях, которые связаны с повышенным уровнем загрязнения воздушной смеси частицами угля, силикатов.
-
Раздражение горла горячей, острой или холодной пищей, курение могут спровоцировать ощущение наличия мокроты без кашля. В таких случаях ухудшение дыхания, недомогание и другие симптомы отсутствуют.
-
Курение.
-
Острый гайморит. Основным симптомом является головная боль, повышение температуры тела, ухудшение состояния, выделение значительного количества соплей. Такие симптомы являются доминирующими.
-
Фаринго-ларингеальный рефлюкс. Заброс содержимого горла с примесью ингредиентов желудка, которые не имеют интенсивной кислой среды, ближе к области дыхательного горла. Среди других симптомов кашель, першение в горле.
-
Хронический тонзиллит. Человек страдает от обилия мокроты, неприятного запаха изо рта, могут просматриваться беловатые массы на миндалинах, которые при определенных движениях челюсти могут отделяться и имеют неприятный запах. Горло не беспокоит, но температура может повышаться, однако в пределах 37-37,5 градусов.
-
Хронический гайморит. В большинстве случаев именно эта патология описывается как мокрота в горле при отсутствии кашля. Проявляется она затруднением носового дыхания, утомляемостью, ухудшением обоняния. Из пазух носа в глотку выделяется значительное количество густой мокроты, процесс непрерывный.
-
Хронический гипертрофический ринит. Основной симптом – это затруднение носового дыхания, его одной половины, в результате человек страдает от головной боли со стороны заложенности носа. Также присутствует ухудшение вкуса, обоняния, развивается небольшая гнусавость. Отделяемое начинает скапливаться в горле и выделяется наружу.
-
Хронический катаральный ринит. Помимо обострения, нос начинает закладывать на морозе и только одну его половину, в некоторых случаях из носа может выделяться небольшое количество слизистых выделений. При обострении патологии появляются густые сопли, которые создают ощущение мокроты в горле.
-
Синдром Шегрена. Синдром сопровождается снижением секреции слюны, что на фоне сухости во рту приводит к ощущению скопления мокроты в горле.
-
Фарингит. Мокрота в горле развивается на фоне боли или першения. В большинстве случаев сумма таких ощущений провоцирует развитие кашля, который довольно сухой или с выделением незначительного количества мокроты.
-
Вазомоторный ринит. В таком случае человек периодически страдает от приступов чихания, которые развиваются на фоне зуда в носу, полости глотки или рта. Носовое дыхание может быть периодически затруднено, в полость глотки или наружу из носа выделяется жидкая слизь. Такие приступы связаны со сном и могут развиваться в результате смены температуры воздуха, повышения артериального давления, эмоционального стресса, приема острой пищи, переутомления.
Цвет мокроты при отсутствии кашля
Данный критерий позволяет заподозрить:
-
при наличии белой слизистой мокроты можно говорить о наличии грибкового тонзиллита, чаще кандидозного;
-
белая с прожилками прозрачная мокрота может свидетельствовать о наличии хронического катарального фарингита;
-
если мокрота желтая, при этом кашель отсутствует, это свидетельствует о наличии гнойного процесса в верхних дыхательных путях (ларингит, фарингит, ринит).
Если мокрота чувствуется только по утрам
Отделение мокроты в утреннее время может свидетельствовать о:
-
Рефлюкс-эзофагите – это заброс содержимого желудка в пищевод и горло. В таких случаях присутствует слабость круговой мышцы, которая выполняет роль запирающего клапана для предотвращения попадания пищи из желудка обратно в пищевод. Такая патология обычно сопровождается изжогой, возникающей при принятии после еды горизонтального положения, или периодической отрыжкой кислым содержимым или воздухом. При развитии во время беременности и наличии постоянной изжоги симптом может быть связан со сдавлением органов брюшной полости увеличившейся в размерах маткой.
-
Развитие у детей младшего возраста свидетельствует о наличии аденоидов. В таких случаях дыхание носом нарушается, ребенок начинает дышать ртом, однако признаки ОРЗ и температура отсутствуют.
-
Возникшая на фоне патологий сердца может говорить о декомпенсации заболевания, наличии застоя в легких.
-
Развиваясь в осенне-весенний период, свидетельствует о бронхоэктатической болезни. Среди прочих симптомов повышение температуры и недомогание. Летом и зимой у человека относительно неплохое самочувствие.
-
Может являться первым признаком развития острого бронхита. В таких случаях отмечают повышение температуры тела, слабость, ухудшение аппетита.
-
Свидетельствует о хроническом бронхите. В таких случаях у мокроты слизисто-гнойный характер (желто-зеленый или желтый), присутствует невысокая температура, слабость.
-
Хроническом гайморите. Симптомы: слизь в горле, нарушение обоняния вплоть до полного отсутствия восприятия запахов, затруднение носового дыхания.
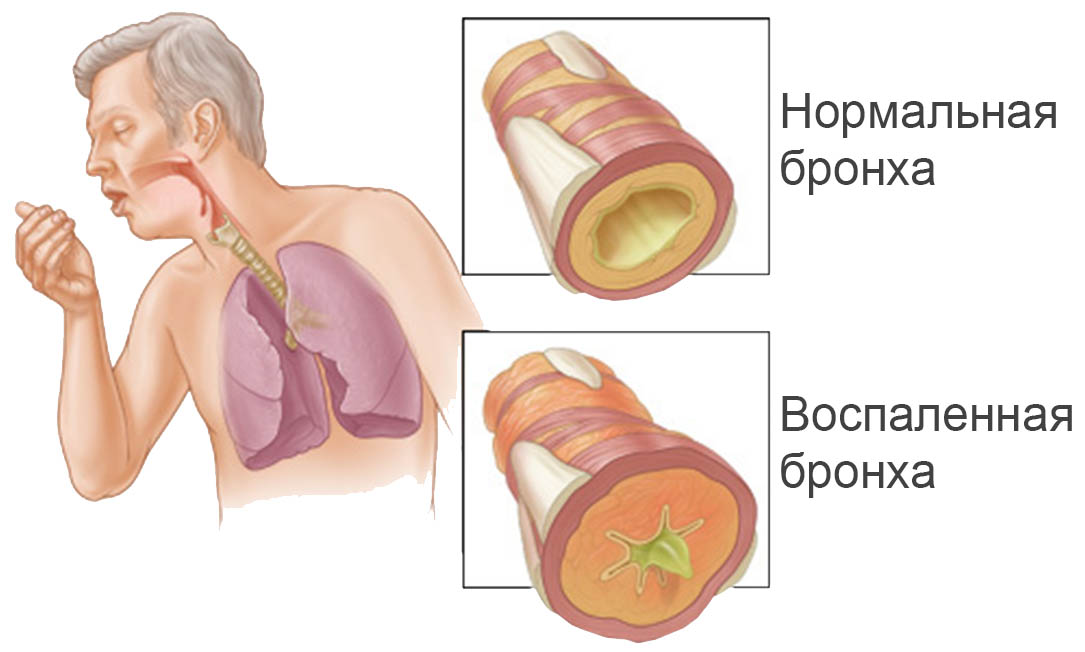
Мокрота при кашле
Если пациент отмечает, что мокрота начала выделяться с появлением кашля, это говорит о наличии заболевания легких, бронхов, трахеи. Такая патология может быть хронической или острой, опухолевой, аллергической, воспалительной или иметь застойный характер. Поставить диагноз только по наличию мокроты не представляется возможным: необходимо выполнить осмотр, прослушивание шумов в легких, рентгенография легких или компьютерная томография, анализы мокроты – бактериологический и общий.
Задать направление в поиске диагноза может цвет мокроты, запах и консистенция, но это только косвенное предположение.
Цвет мокроты при кашле
Если с кашлем выделяется мокрота желтого цвета, это может свидетельствовать о:
-
Наличии значительного количества эозинофилов в бронхиальной и легочной тканях, что говорит об эозинофильной пневмонии (цвет мокроты походит на цвет канарейки).
-
Гнойном процессе: пневмонии, остром бронхите. Отличить такие состояния можно только по результатам инструментальных исследований (компьютерная томография или рентген), поскольку клиническая картина патологий идентична.
-
Синусите. Также здесь отмечают недомогание, головную боль, отделение мокроты и желтого цвета соплей слизисто-гнойного характера, также существенно затрудняется носовое дыхание.
-
Мокрота цвета охры (оттенок желтого) говорит о развитии сидероза – патологии, которая встречается у людей, работающих на пыльных производствах, при этом такая пыль содержит значительное количество оксидов железа. При такой патологии, помимо кашля, другие симптомы отсутствуют.
-
Жидкая желтая мокрота с незначительным количеством слизи, которая начинает отделяться на фоне желтушности кожи (при перекрытии желчных путей, при циррозе печени или гепатите, опухоли печени), свидетельствует о том, что в патологический процесс были вовлечены легкие.
Мокрота желто-зеленого цвета появляется при:
-
бактериальной пневмонии;
-
гнойном бронхите;
-
может являться нормальным признаком после излечения туберкулеза специфическими препаратами.
Если откашливается мокрота ржавого цвета, это говорит о травмировании сосудов в дыхательных путях, но кровь по пути к полости рта успела окислиться, гемоглобин превратился в гематин. Такой симптом может присутствовать ПРИ:
-
тромбоэмболии легочной артерии (ТЭЛА);
-
пневмонии, при которой вирусное или гнойное воспаление начинает расплавлять ткани легких и приводит к повреждению сосудов, клиническая картина: отсутствие аппетита, рвота, слабость, одышка, повышение температуры, в некоторых случаях понос;
-
сильном кашле – в таких случаях присутствуют ржавого цвета прожилки в мокроте, которые самостоятельно исчезают спустя 1-2 дня.
Откашливание слизи коричневого цвета также свидетельствует о присутствии в дыхательных путях окислившейся («старой») крови:
-
Туберкулез. Отмечают также длительный сухой кашель, потерю массы тела, отсутствие аппетита, потливость (особенно в ночное время), слабость.
-
Рак легких. Заболевание долгое время течет незаметно, постепенно начинают возникать приступы кашля. Человек резко начинает худеть, дыхание с каждым днем затрудняется, появляется потливость в ночное время.
-
Пневмокониоз – болезнь, которая возникает от воздействия производственной (кремниевой, каменно-угольной) пыли. Характерными симптомами являются сначала сухой кашель, боль в груди. Постепенно бронхит переходит в хроническую стадию, часто развиваются пневмонии.
-
Гангрена легкого. На первый план выходит существенное ухудшение общего состояния: высокая температура, рвота, помутнение сознания, слабость. Мокрота имеет не только коричневый цвет, но и гнилостный запах.
-
Если в легких присутствовали такие, обычно врожденные, образования, как буллы (полости с воздухом). В случаях когда подобная булла лежит недалеко от бронха и разрывается, начинает отделяться коричневая мокрота. Если же воздух попал еще и в полость плевры, патология будет сопровождаться чувством нехватки воздуха, одышкой, которые нарастают. Во время разрыва буллы отмечается боль в грудине, при этом пораженная половина груди не участвует в дыхании.
Мокрота имеет цвет от светло-зеленого до темно-зеленого – это свидетельствует о том, что в легких присутствует грибковый или бактериальный процесс. Это:
-
Гайморит (симптомы патологии представлены выше).
-
Муковисцидоз – заболевание при котором практически все секреты, которые продуцируют железы, становятся слишком вязкими, плохо выводятся и нагнаиваются. Для патологии характерны отставание в массе тела и росте, частые воспаления поджелудочной и пневмония. Без применения ферментов и соблюдения специальной диеты такие пациенты рискуют умереть от осложнений пневмонии.
-
Актиномикозный процесс. В таких случаях откашливается слизисто-гнойная зеленоватая мокрота, отмечают также недомогание, продолжительное повышение температуры тела.
-
Бронхоэктатическая болезнь. Хроническая патология, которая связана с расширением бронхов. Характерным является течение с периодами обострения и ремиссиями. В момент обострения утром и после лежания на животе начинает отходить гнойная мокрота (желто-зеленая, зеленая). Повышается температура тела, человек страдает от недомогания.
-
Гангрена или абсцесс легкого. Симптомы данных патологий похожи (если говорить об остром абсцессе, а не хроническом, при котором клиническая картина довольно смазанная). Это боль в груди, одышка, недомогание, выраженная слабость, повышение температуры тела до высоких цифр, при этом жаропонижающие препараты не способны ее снизить.
Мокрота белого цвета характерна для:
-
Патологий сердца. Цвет мокроты белесый, жидкая консистенция.
-
Бронхиальной астмы: выделяется после кашлевого приступа, стекловидная, густая.
-
Рака легких: мокрота не только имеет белый цвет, но и содержит прожилки крови. Также отмечают быструю утомляемость и похудение.
-
ОРЗ: мокрота слизистая, пенистая или густая, имеет прозрачно-белый цвет.
Трудно отделяемая, стекловидная, прозрачная мокрота характерна для бронхиальной астмы. Патология характерна периодами обострений, при которых отмечают затруднение дыхания (трудности с выполнением вдоха), хрипы, которые слышны даже на расстоянии, и ремиссиями, когда состояние больного является удовлетворительным.
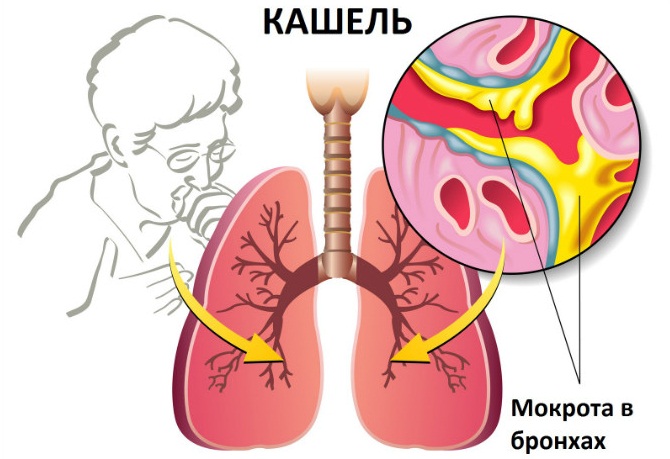
Диагностика мокроты по запаху и консистенции
Для того чтобы оценить данный критерий, нужно произвести отхаркивание мокроты в прозрачную стеклянную емкость, провести немедленную оценку, а затем убрать, предварительно накрыв крышкой, дать настояться (есть ряд случаев, при которых мокрота может расслоиться, что существенно облегчит дальнейшую диагностику).
-
Стекловидная: характерна для ХОБЛ и бронхиальной астмы.
-
Мокрота слизисто-гнойного характера выделяется при бронхоэктатической болезни, осложненном муковисцидозе, бактериальном бронхите, ангине, трахеите.
-
Пенистая мокрота розоватого или белого цвета характерна при отеке легкого, который сопровождает как сердечные патологии, так и воспаление поджелудочной железы, пневмонию, отравление ингаляционными газами.
-
Жидкая бесцветная мокрота характерна для хронических процессов, которые развиваются в глотке и трахее.
-
Слизистая мокрота: в большинстве случаев отделяется при ОРВИ.
Неприятный запах присутствует при абсцессе легкого, осложненной бронхоэктатической болезни. Для гангрены легкого характерным является гнилостный, зловонный запах.
Если после отстаивания мокрота расслаивается на 2 слоя, вероятнее всего, это абсцесс легкого. Если таких слоя три (сверху – пенистый, далее жидкий, внизу – хлопьевидный), это может свидетельствовать о наличии гангрены легкого.
Мокрота при основных заболеваниях
При туберкулезе мокрота имеет такие характеристики:
-
консистенция слизистая;
-
небольшие объемы (100-500 мл/сутки);
-
позже начинают проявляться белые вкрапления, прожилки желтоватого или зеленоватого гноя;
-
если в ткани легкого образуются полости, которые нарушают целостность органа, в мокроте начинают появляться прожилки крови: алые или ржавые, различной величины, вплоть до открытия легочного кровотечения.
При бронхите мокрота практически без запаха и имеет слизисто-гнойный характер. При повреждении сосуда в мокроте присутствуют ярко-алые кровяные прожилки.
При пневмонии, если нет гнойного расплавления сосудов, мокрота обладает слизисто-гнойным характером, желтого или желто-зеленого цвета. Если воспаление легкого было вызвано вирусом гриппа или бактериальный процесс охватывает значительную площадь, отделения могут иметь ржавый цвет или содержать прожилки алой или ржавой крови.
При астме мокрота прозрачная, белесая, вязкая, слизистая. Отделяясь после приступа кашля, она внешне похожа на расплавленное стекло, соответственно ее и называют стекловидной.
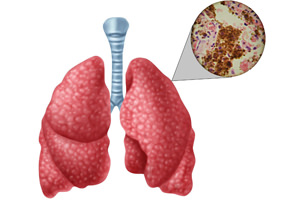
Алгоритм действий при появлении мокроты
-
Проконсультироваться у врача. Сначала нужно обратиться к терапевту, после этого к отоларингологу или пульмонологу. Направление к этим специалистам должен выдать терапевт. Помимо этого, необходимо обсудить целесообразность сдачи мокроты на анализ.
-
Приобрести две стерильные емкости для сдачи отделений. В день сдачи принимать большое количество теплой жидкости. После этого натощак утром сделать 3 глубокие вдоха и откашлять мокроту. В одну баночку нужно собрать больше мокроты, поскольку она будет исследоваться в клинической лаборатории, для бактериологической лаборатории мокроты можно собрать меньше.
-
Если клиническая картина патологии напоминает туберкулез, сдача мокроты в клиническую лабораторию, где под микроскопом определяют наличие микобактерий туберкулеза, должна быть произведена три раза.
-
Нельзя начинать самостоятельное лечение. Максимум, что можно сделать – это выполнить ингаляцию Беродуалом (если мокрота отделяется после кашля), дозировка согласно возрасту, также можно рассосать антисептик Фарингосепт, Септолете, Стрепсилс (при отсутствии кашля). Не владея информацией относительно некоторых нюансов заболеваний, к примеру, что при кровохаркании употреблять муколитики (карбоцистеин, АЦЦ) нельзя, можно существенно навредить собственному организму.
- Аллергия
- Ангиология
- Болезни глаз
- Венерология
- Гастроэнтерология
- Гинекология
- Дерматология
- Здоровое питание
- Инфекционные болезни
- Кардиология
- Косметология
- Лекарства
- Лекарственные растения
- ЛОР-заболевания
- Мужское здоровье
- Неврология
- Неотложная помощь
- Новости
- Онкология
- Ортопедия
- Паразитология
- Педиатрия
- Пульмонология
- Расшифровка анализов
- Симптомы
- Системные заболевания
- Стоматология
- Травматология
- Урология
- Хирургия
- Эндокринология
- Нужно знать
- Еда
- Профессиональные заболевания








Комментарии