Ревизионное эндопротезирование коленного сустава. Осложнения
Основные задачи раннего послеоперационного периода заключаются в обеспечении адекватной аналгезии, профилактике инфекционных и тромбоэмболических осложнений и быстрой активизации больных.
Первую перевязку проводят на следующие сутки, дренажи удаляют через 24 ч. При пребывании больного в постели оперированной конечности следует придавать возвышенное положение. Холод на область коленного сустава используют в течение первых суток постоянно, а затем по 3-4 раза в день в течение 15-20 мин, вплоть до 72 ч после операции. Для купирования болевого синдрома парентерально применяют ненаркотические анальгетики или НПВП в стандартных дозах. Установка катетера в эпидуральное пространство при использовании спинномозговой анестезии позволяет эффективно проводить обезболивание в течение первых 3 суток после операции за счет введения местных анестетиков либо опиоидных анальгетиков. По мере уменьшения болевого синдрома пациентам рекомендуется увеличивать амплитуду активных движений в коленном суставе.
В клинике РНИИТО им. Р.Р. Вердена для профилактики инфекционных осложнений в течение первых 3 суток всем больным парентерально применяют цефалоспорины первого поколения. Для предотвращения тромбоэмболических осложнений используют нефракционированный или низкомолекулярный гепарин в течение недели, с последующим переходом на терапию непрямыми антикоагулянтами на 10-14 дней.
Вследствие ограниченного объема кровопотери во время операции и в раннем послеоперационном периоде необходимости в гемотрансфузиях после одномыщелкового эндопротезирования коленного сустава не возникает. Вставать и ходить без нагрузки на оперированную конечность с дополнительной опорой на костыли разрешается через несколько часов после операции. После удаления дренажей рекомендуют ходьбу с дополнительной опорой на костыли и дозированной нагрузкой на оперированную конечность, с постепенным увеличением ее до полной к моменту снятия швов, и дальнейшим использованием трости в течение 3-4 нед. Занятия ЛФК пациенты начинают на 1-2-е сутки после операции.
Для оценки правильности установки компонентов одномыщелкового менискового эндопротеза используют рентгенограммы коленного сустава в переднезадней и боковой проекциях. Учитывая то, что даже небольшие вариации в угле отклонения рентгеновского луча изменяют изображения компонентов одномыщелкового эндопротеза и затрудняют оценку их пространственного соотношения, а также состояния цементной мантии и костной ткани, необходимо выполнение рентгенограмм в стандартных укладках. Для этого коленный сустав вначале ориентируют под контролем ЭОП, а затем при достижении надлежащего положения изображение фиксируют.
Контуры большеберцового компонента позволяют использовать его для центрации рентгеновского луча и выравнивания во всех плоскостях. При выполнении переднезадней проекции, в положении пациента лежа на спине, подбирают необходимые степени сгибания или разгибания голени и внутренней или наружной ротации нижней конечности, при которых большеберцовый компонент проецируется на экране точно «в фас», а металлические метки в менисковом вкладыше накладываются друг на друга.
Для выполнения боковой проекции нижнюю конечность сгибают под углом 40° и бедро ротируют кнутри и кнаружи, пока большеберцовый компонент не установится точно «в профиль».
Следует подчеркнуть, что достижение правильной рентгенологической укладки из-за болевой контрактуры и сниженной способности пациента контролировать положение коленного сустава в течение первых суток после операции бывает затруднительным. При дальнейшем анализе этих рентгенограмм данные о пространственной ориентации компонентов эндопротеза чрезмерно варьируют, по сравнению со снимками, выполненными у тех же пациентов в отдаленные сроки.
При первичном эндопротезировании факторами риска, увеличивающими вероятность ревизионного вмешательства в отдаленном периоде, являются:
-
мужской пол;
-
молодой возраст;
-
длительная госпитализация;
-
тяжелые сопутствующие заболевания;
-
эндопротезирование по поводу неспецифических артритов;
-
послеоперационные осложнения;
-
недостаточный опыт хирурга в данной области ортопедии.
Показаниями к ревизионному эндопротезированию коленного сустава являются:
-
асептическое расшатывание компонентов эндопротеза;
-
нестабильность коленного сустава;
-
нарушение пространственной ориентации компонентов и нестабильность надколенника;
-
повреждения деталей протеза;
-
инфекционное воспаление эндопротезированного сустава;
-
несостоятельность разгибательного аппарата;
-
ограничение движений оперированного сустава;
-
переломы бедренной и большеберцовой костей вблизи компонентов эндопротеза.
Воспаление протезированного сустава и травматические околопротезные переломы бедренной и большеберцовой костей могут возникнуть независимо от хирурга, пациента и качества изготовления эндопротеза. В остальных случаях при планировании ревизионной операции хирург должен установить одну из трех основных причин, приведших к неудовлетворительному результату первичного эндопротезирования:

-
неправильная оценка функционального статуса пациента при постановке показаний к эндопротезированию;
-
неправильный выбор конструкции имплантируемого эндопротеза;
-
хирургические ошибки при имплантации эндопротеза.
Неправильная или неполная оценка пациента в процессе планирования операции первичного эндопротезирования может заключаться в следующем:
-
молодые пациенты с посттравматическим артрозом при отсутствии болей и хорошей функции искусственного сустава зачастую подвергают его чрезмерным нагрузкам, что приводит к механическому расшатыванию или преждевременному износу полиэтиленового вкладыша;
-
осевая деформация бедренной и большеберцовой костей значительно усложняет правильную пространственную ориентацию имплантата, что, в свою очередь, ведет к раннему асептическому расшатыванию компонентов эндопротеза; наличие сложной деформации костей, формирующих коленный сустав, требует тщательного предоперационного планирования и при необходимости выполнения корригирующих остеотомий до или во время эндопротезирования; близкие к суставу деформации, особенно если они располагаются во фронтальной плоскости, значительно усложняют правильную пространственную ориентацию искусственного сустава; добиться коррекции деформации бедренной кости труднее, чем большеберцовой; фронтальные деформации более 20° с вершиной в над- или подмыщелковой области являются показанием к корригирующей остеотомии;
-
не диагностированное или оставленное без хирургической коррекции тяжелое поражение ипсилатерального тазобедренного сустава обусловливает сохранение болей и неудовлетворительный результат эндопротезирования коленного сустава;
-
у пациентов с рефлекторной симпатической дистрофией трудно ожидать хороших результатов эндопротезирования;
-
дисфункция разгибательного аппарата и наличие обширных кожных рубцов зачастую ведут к ограничению движений в оперированном суставе.
Неправильный выбор имплантата:
-
шарнирные и петлевые эндопротезы характеризуются более высоким уровнем асептического расшатывания и инфекционных осложнений по сравнению с несвязанными, поэтому их использование при первичной артропластике должно быть обоснованным;
-
при выборе имплантата необходимо принимать во внимание состояние капсульно-связочного аппарата коленного сустава, особенно ЗКС и коллатеральных связок, чтобы при их несостоятельности применить конструкцию, обеспечивающую адекватную стабильность;
-
дефицит костной массы необходимо компенсировать костной пластикой или металлическими блоками и клиньями, а не уровнем резекции кости;
-
протез надколенника с металлическим основанием характеризуется высокой степенью износа;
-
быстрый износ полиэтиленового вкладыша был присущ ряду имплантатов, однако в настоящее время они сняты с производства и в клинической практике не применяются.

Погрешности в хирургической технике, требующие раннего ревизионного вмешательства:
-
нарушения функции разгибательного аппарата, приводящие к нестабильности и переломам надколенника, быстрому износу или расшатыванию его эндопротеза, синдрому щелкающего надколенника, являются следствием неправильной пространственной ориентации бедренного или большеберцового компонентов, недостаточной интраоперационной коррекцией поражения разгибательного аппарата или ошибочной установкой эндопротеза надколенника;
-
неправильное расположение компонентов эндопротеза приводит к осевой деформации конечности, нестабильности искусственного сустава или ограничению движений, способствует быстрому износу полиэтиленового вкладыша и асептическому расшатыванию имплантата;
-
выбор слишком больших размеров эндопротеза обусловливает избыточное давление на мягкие ткани и нарушает функцию сустава;
-
недостаточная конструктивная стабильность эндопротеза ведет к нестабильности оперированного сустава;
-
дисбаланс связочного и разгибательного аппарата способствует формированию нестабильности или контрактуры в отдаленном периоде, преждевременному износу или расшатыванию протеза.
Определение проблем, которые должны быть устранены в ходе ревизионной операции, должно начинаться с внимательной оценки предшествующих ошибок!
Прежде всего, необходимо оценить состояние кожи – дефект кожи или грубые келоидные рубцы требуют предварительной или одномоментной пластической операции. Выполняя хирургический доступ к суставу, необходимо учитывать расположение рубцов после предыдущих операций. Разрез кожи при ревизионной операции всегда больше, чем при первичном эндопротезировании. Для обнажения и удаления компонентов эндопротеза часто возникает необходимость в остеотомии бугристости большеберцовой кости или выполнения доступа с пересечением сухожилия четырехглавой мышцы. Далее определяют состояние связочного аппарата, недостаточность отдельных структур которого требует пластической коррекции или увеличения стабильности имплантата. Несостоятельность разгибательного аппарата подразумевает ауто- или аллопластику связки надколенника и сухожилия четырехглавой мышцы, формирование дубликатур удерживающих связок надколенника или коррекцию положения последнего при ревизионной операции.
Сложнейшей проблемой ревизионного эндопротезтрования коленного сустава являются дефекты бедренной и большеберцовой костей, возникающие в результате асептического или инфекционного остеолиза. Дефицит костной массы требует тщательного подбора конструкции эндопротеза и особого внимания к балансу мягких тканей при ревизионной операции, а также замещения образовавшихся дефектов.
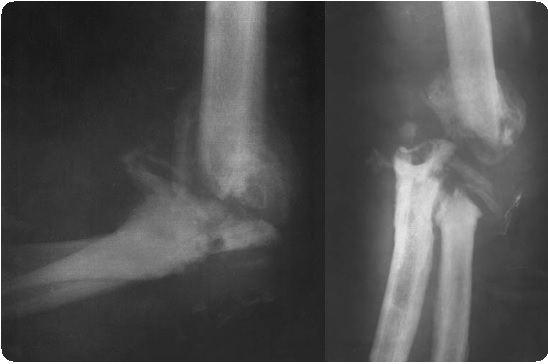
Классификация АОШ
В настоящее время для оценки дефектов кости при ревизионном эндопротезировании коленного сустава наибольшее распространение получила классификация, разработанная АОШ.
Классификация АОШ использует одинаковые критерии для оценки дефектов бедренной и большеберцовой костей, ее целью является максимальное упрощение задач хирурга при выборе оптимальной тактики восполнения дефицита костной массы в ходе ревизионного эндопротезирования коленного сустава. Такие термины, как дефицит корковой или губчатой кости, ограниченный или неограниченный дефект, периферический или центральный дефект исключены, так как они сочетаются во многих наблюдениях. Несостоятельность эндопротеза надколенника и другие нарушения бедренно-надколенникового сочленения данная классификация не учитывает.
В классификации АОШ выделяют три типа повреждения бедренной или большеберцовой костей.
Тип 1 – интактная кость – характеризуется относительно нормальной костной структурой и сохранностью губчатой и корковой кости метафиза, нормальным уровнем суставной линии. Обозначается Р1 – для бедренной кости и Т1 – для большеберцовой. На предоперационных рентгенограммах при типе 1 дефектов бедренной и большеберцовой костей определяется правильное расположение компонентов эндопротеза, нет признаков их миграции и остеолиза кости, сохранен нормальный уровень суставной щели. Метафизарный сегмент на фронтальных и сагиттальных рентгенограммах выглядит интактным.
Во время ревизионной операции при типе 1 повреждений костей сохранная губчатая кость способна служить опорой, как для первичных, так и для ревизионных компонентов эндопротеза. Небольшие дефекты костей заполняют цементом или костной алло- и аутокрошкой. Металлические блоки или клинья, а также ревизионные имплантаты не используют. Решение об использовании стандартного или ревизионного эндопротеза с более длинными интрамедуллярными ножками принимают на основании стабильности коленного сустава, а не качества кости.

Послеоперационные рентгенограммы демонстрируют полноценные костные сегменты и соответствуют рентгенограммам после первичного эндопротезирования.
Тип 2 – поврежденная кость – характеризуется потерей костной массы без восполнения которой произойдет нарушение нормального уровня суставной щели.
На предоперационных рентгенограммах при типе 2 дефектов бедренной и большеберцовой костей может определяться проседание и варусная или вальгусная миграция компонентов эндопротеза с зонами просветления кости. Небольшие очаги остеолиза, ограниченные склерозированной костью, видны по краям компонентов. Тип 2 повреждения кости наиболее характерен для асептического расшатывания эндопротеза.
Угловая миграция компонентов эндопротеза обычно приводит к дефекту одного мыщелка. В данной ситуации дефект обозначают как Р2А или Т2А, кость противоположного мыщелка или плато представляется нормальной. Типы дефектов Р2А и Т2А обычно наблюдаются при асептическом расшатывании компонентов, не имеющих интрамедуллярных ножек, так как ножка препятствует варусному или вальгусному отклонению имплантата. Симметричную потерю костной массы и вовлечение обоих мыщелков или плато обозначают как дефекты Р2В и Т2В.
В ходе ревизионной операции для восполнения дефектов большеберцовой кости обычно используют модульные блоки или клинья совместно с интрамедуллярной ножкой. Широко применяют и аллотрансплантаты, реже используют восполнение дефектов цементом с армированием винтами. Восполнение дефектов бедренной кости можно осуществлять модульными блоками под дистальным и задним фланцами эндопротеза, аллокостью и, реже, заполнением цементом, необходимой является интамедуллярная ножка. При неустранимой в ходе ревизионной операции большой сгибательной контрактуре можно выполнить более проксимальный спил бедра, превратив дефект F2A в дефект F2B и таким образом компенсировать потерю костной массы одного из мыщелков.
Нa послеоперационных рентгенограммах определяются металлические клинья и блоки, армированный цемент или аллокость, восполнившие костные дефекты, нормальное расположение суставной щели.
Тип 3 – дефицит кости – характеризуется большой степенью потери костной массы и неспособностью оставшейся кости поддерживать стандартные компоненты эндопротеза.
На предоперационных рентгенограммах определяется значительная миграция компонентов эндопротеза, распространенный остеолиз. При значительном проксимальном смещении бедренного компонента с массивной потерей костной структуры дефект обозначают как F3, при миграции большеберцового компонента и потере его костной поддержки.
На предоперационных рентгенограммах далеко не всегда удается определить объем потерянной костной массы, зоны остеолиза ограничены склерозированной костью.
Ревизионная операция при типе 3 повреждения бедренной или большеберцовой костей требует использования полностью связанных эндопротезов или восполнения утраченной кости массивными структурными аллотрансплантатами.
Аллотрансплантат используют в двух вариантах. Если глубокий полостной дефект мыщелков бедренной кости или плато большеберцовой кости ограничен слоем периферической корковой кости с местом фиксации коллатеральных связок, то его можно восполнить двумя аллотрансплантатами головок бедренной кости. Хрящ и субхондральную кость из головок бедренной кости удаляют полусферическими развертками. Далее дефект мыщелков или плато рассверливают такими же полусферическими развертками на 2 мм меньшего диаметра для удаления склерозированной кости и придания им полусферической формы. Обработанные головки помещают в подготовленные материнские ложа и плотно вколачивают или временно фиксируют спицами. По шаблонам производят резекцию кости и затем имплантируют эндопротез.
При обширном дефекте мыщелков, сопровождающемся потерей функции коллатеральных связок, используют структурный аллотрансплант дистальной части бедренной или проксимальной части большеберцовой кости и эндопротез с длинными ножками. Такой же трансплантат необходим при множественных околосуставных переломах и ложных суставах, которые не удается стабилизировать, а также в случаях повторных ревизионных операций, особенно при замене шарнирного эндопротеза. Размеры аллотрансплантата определяют по рентгенограммам контралатерального коленного сустава. Длину ножек ревизионного имплантата подбирают так, чтобы при погружении в бедренную или большеберцовую кость ножка перекрывала линию соединения ауто- и аллокости как минимум на 5 см. Первым этаном удаляют нестабильные компоненты эндопротеза, при необходимости выполняют остеотомию оставшихся надмыщелков, которые после установки ревизионного эндопротеза фиксируют к аллотрансплантату. Далее во фронтальной плоскости производят ступенеобразную остеотомию дистальной части бедренной или проксимальной части большеберцовой кости. Костномозговые каналы рассверливают ручными развертками увеличивающегося диаметра до плотной корковой кости. По шаблонам выполняют опилы под бедренный или большеберцовый компоненты эндопротеза на аллотрансплантате и рассверливают его канал до определенного ранее диаметра. На ножке эндопротеза соединяют аллотрансплантат с материнской костью, к ножке их дополнительно фиксируют серкляжными проволочными швами или винтами. Предпочтительна гибридная фиксация эндопротеза: интрамедуллярную ножку устанавливают, а костный цемент используют для фиксации ревизионного компонента к аллотрансплантату. Измельченную костную аутокрошку импактируют в зону контакта ауто- и аллокости.
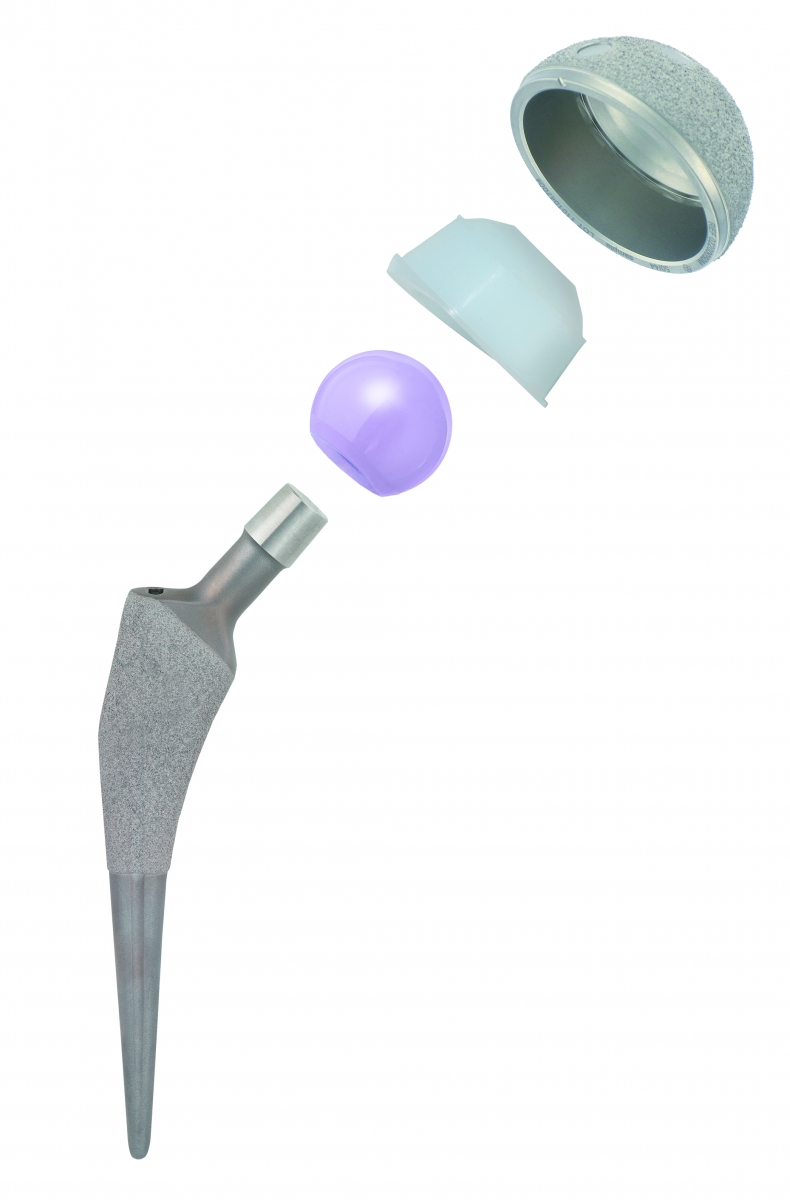
Инфекционные осложнения
Наиболее тяжелым осложнением эндопротезирования коленного сустава, требующим повторных ревизионных операций, является хирургическая инфекция. Так как риск инфицирования никогда не может быть полностью исключен при любом хирургическом вмешательстве, исключительное значение приобретают меры по его профилактике и адекватному лечению. Частота инфекционных осложнений после первичного эндопротезирования коленного сустава составляет 1-2%, ревизионного – 5-6%.
Факторами риска развития воспаления являются:
-
сниженный иммунитет, например вследствие сахарного диабета, опухолевых заболеваний и т. п.;
-
ревматические процессы, в частности, эндопротезирование при ревматоидном артрите сопровождается более высокой частотой инфекционных осложнений, чем при гонартрозе;
-
избыточная масса тела пациента;
-
прием гормональных препаратов;
-
хроническая инфекция мочеполовой системы;
-
пожилой возраст;
-
продолжительное пред- и послеоперационное пребывание в стационаре;
-
тип имплантированного эндопротеза;
-
условия выполнения операции.
-
Классификация.
Инфекционное воспаление протезированного сустава делят на поверхностное, ограниченное кожей и подкожной клетчаткой, и глубокое, распространяющееся глубже поверхностной фасции, включая полость сустава.
Быстрая диагностика и активная хирургическая тактика способствуют купированию поверхностного воспаления и препятствуют его распространению.
Дифференциальная диагностика поверхностной и глубокой инфекции имеет важное значение, так как влияет на тактику лечения. Оценивают общее состояние пациента, местные проявления, лабораторные и рентгенологические данные, выполняют пункцию сустава с микробиологическим исследованием пунктата.
Относительно времени развития инфекционного воспаления выделяют:
- раннее нагноение, являющееся результатом инфицирования во время операции или осложненного заживления послеоперационной раны;
- позднее нагноение, обычно происходящее при гематогенном распространении инфекции.
Большинство ортопедов склоняются к тому, чтобы ранним считать воспаление, развившееся в течение первых 6 недель после операции, тогда как некоторые хирурги удлиняют этот период до 6 мес.
Важным в плане выбора хирургической тактики является разделение воспаления на – острое и хроническое.

Профилактика инфекционных осложнений
Рассматривая меры профилактики хирургической инфекции, необходимо учитывать взаимодействие нескольких факторов: пациента, имплантата и микроорганизмов. Наличие иммунонекомпетентных зон вокруг имплантата, склонность некоторых микроорганизмов оседать в цементе или полиэтилене, способность ряда из них синтезировать защитные факторы – это примеры местных условий, способствующих возникновению инфекционного осложнения.
Выделяют периоперационную и позднюю, или отдаленную, профилактику инфекционных осложнений при эндопротезировании коленного сустава.
Периоперациоиная профилактика заключается в следующем:
-
пред- и послеоперационное парентеральное введение антибиотиков;
-
совершенная хирургическая техника;
-
состояние и оснащение операционной;
-
использование цемента, содержащего антибиотик, при ревизионных операциях и у пациентов, относящихся к группе повышенного риска возникновения инфекционного осложнения.
Антибиотикопрофилактика при тотальном эндопротезировании коленного сустава заключается в назначении одного из следующих препаратов:
-
Цефазолин – 1 г за 30 мин до разреза кожи, затем по 1 г через каждые 8 ч после операции в течение 24-72 ч;
-
Цефуроксим – 1,5 г за 30 мин до разреза кожи, затем по 750 мг через каждые 8 ч после операции в течение 24-72 ч;
-
Ванкомицин – 1 г за 30 мин до операции, затем по 500 мг через каждые 12 ч после операции в течении 24-72 ч.
Назначение антибиотиков в отдаленном периоде после операции остается дискутабельным. Ряд хирургов считают необходимым их пероральное применение при любых простудных и воспалительных заболеваниях и стоматологических вмешательствах, независимо от времени, прошедшего после эндопротезирования. Другие полагают, что это целесообразно только в течение первых 2 лет после операции. Перед посещением стоматолога обычно назначают 600 мг клиндамицина или 500 мг цефалексина за 1 ч до стоматологического вмешательства.
-
Диагностика инфекционных осложнений.
Диагноз устанавливают на основании тщательного изучения жалоб пациента и анамнеза заболевания, объективного осмотра, рентгенологического и лабораторного обследования.
Ранняя диагностика инфекционного осложнения крайне важна, так как она зачастую позволяет сохранить эндопротез, предотвратить необратимую потерю функции сустава и необходимость повторных многократных операций.
Прежде всего, необходимо оценить характер болевого синдрома: длительно сохраняющиеся послеоперационные боли, внезапно возникшие, особенно ночные и в покое, характерны для инфекционного воспаления, тогда как боли при физической активности свойственны асептическому расшатыванию сустава. Объективное обследование обычно выявляет повышение температуры тела, отек и гиперемию оперированного сустава, болезненность и ограничение движений, нарушение заживления послеоперационной раны.
При лабораторном обследовании определяется лейкоцитоз со сдвигом в формуле крови влево, значительное повышение СОЭ и содержания СРП.
Рентгенологическое обследование может демонстрировать как нормальное расположение компонентов эндопротеза, так и признаки их расшатывания и износа. При хроническом воспалении появляются признаки резорбции кости вокруг компонентов протеза.
Одним из основных мероприятий в ходе диагностики воспаления сустава является пункция содержимого сустава и его микробиологическое исследование. Оно чувствительно и специфично, если пациенту не проводилась антибиотикотерапия. Тем не менее, в 15-20% наблюдений результаты посевов являются ложноотрицательными.
Наиболее часто выявляемыми микроорганизмами при воспалении коленного сустава после эндопротезирования являются следующие:
1) доминантные:
-
золотистый стафилококк;
-
эпидермальный стафилококк;
-
стрептококки;
2) пограничные:
-
метициллин-резистентный золотистый стафилококк;
-
метициллин-резистентный эпидермальный стафилококк;
-
ванкомицин-резистентный энтерококк;
-
другие энтерококки;
-
грамотрицательные;
3) грибы;
4) микобактерии;
5) анаэробы;
6) полимикробные ассоциации.
Высокой диагностической ценностью обладает полимеразная цепная реакция, позволяющая выявить ДНК микроорганизмов в пунктате.
В комплексе диагностических мероприятий полезную информацию можно получить при выполнении тепловизиоиного и радионуклидного исследования.
Лечение инфекционных осложнений
Невзирая на предпринимаемые попытки неоперативного лечения, необходимо помнить, что инфицирование эндопротезированного коленного сустава является хирургической проблемой, требующей быстрого и адекватного решения. Во время составления плана лечения необходимо учитывать все составляющие процесса: общее состояние пациента, время диагностики воспаления, микробиоту, состояние мягких тканей, положение компонентов эндопротеза.
Повторные пункции сустава и массивная антибиотикотерапия приемлемы только при диагностике воспаления в первые 48 ч и высокой чувствительности микроорганизмов к назначенному антибиотику или при наличии у пациента абсолютных противопоказаний к ревизионному вмешательству.
Отдельные авторы указывают на возможность купирования инфекционного процесса путем выполнения эндоскопического лаважа, дебридмента и синовэктомии, однако до настоящего время роль артроскопии в хирургическом лечении инфекции эндопротезированного коленного сустава остается не определенной.
Более агрессивным методом лечения является артротомия, ревизия сустава, синовэктомия, дебридмент, санация и последующее длительное дренирование. Обязательным элементом операции является замена полиэтиленового вкладыша эндопротеза. По данным зарубежных публикаций, при соблюдении строгих показаний к данной операции данная хирургическая тактика позволяет купировать воспаление и сохранить эндопротез в 30-70% наблюдений.
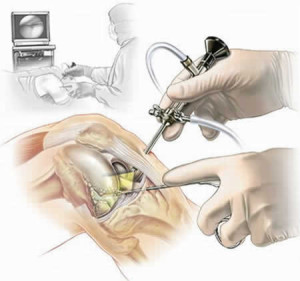
Большинство ревизионных операций при инфекционном воспалении сустава требуют реэндопротезирования. Замена компонентов протеза полезна тем, что совместно со всеми этапами ревизионного вмешательства производится удаление цемента и имплантата, которые могут служить источником инфицирования. Перед хирургом всегда встает вопрос: выполнять ревизионное вмешательство в один этап или отложить имплантацию протеза до купирования воспалительного процесса. По данным ряда авторов, одноэтапная замена компонентов эндопротеза при инфицировании сустава приводит к хорошим результатам лечения в 50-80% наблюдений. В настоящее время одномоментное ревизионное вмешательство показано у пациентов с признаками расшатывания эндопротеза или неправильно установленными его компонентами если в пунктате из сустава определяются высокочувствительные к антибиотикам грамположительные микроорганизмы.
- Аллергия
- Ангиология
- Болезни глаз
- Венерология
- Гастроэнтерология
- Гинекология
- Дерматология
- Здоровое питание
- Инфекционные болезни
- Кардиология
- Косметология
- Лекарства
- Лекарственные растения
- ЛОР-заболевания
- Мужское здоровье
- Неврология
- Неотложная помощь
- Новости
- Онкология
- Ортопедия
- Паразитология
- Педиатрия
- Пульмонология
- Расшифровка анализов
- Симптомы
- Системные заболевания
- Стоматология
- Травматология
- Урология
- Хирургия
- Эндокринология
- Нужно знать
- Еда
- Профессиональные заболевания








Комментарии