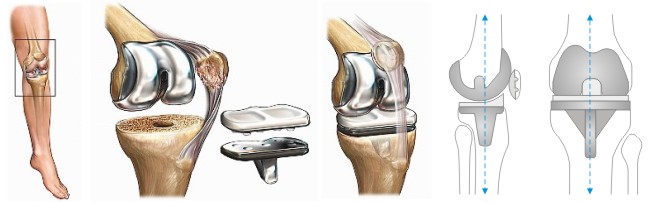
ЛФК после эндопротезирования коленного сустава. Осложнения после эндопротезирования
Во время пробной сборки эндопротеза следует удостовериться, что при сгибании и разгибании надколенник, не наклоняясь, скользит по центру переднего фланца бедренного компонента. При тенденции к смещению латерально или сохранении наружного подвывиха следует выполнить латеральный релиз капсулы коленного сустава изнутри наружу, по возможности сохраняя сосуды и обращая внимание на то, чтобы не перфорировать кожу. Латеральный релиз может распространяться дистально и проксимально насколько необходимо для централизации скольжения надколенника в борозде, однако желательно делать его минимальным, из-за существенного ухудшения кровоснабжения надколенника, что в дальнейшем может привести к асептическому некрозу и перелому. Если после латерального релиза положение надколенника нормализовать не удалось, то следует еще раз убедиться в правильной ротационной ориентации бедренного и большеберцового компонентов, после чего выполнить медиализацию бугристости большеберцовой кости либо проксимальную коррекцию разгибательного аппарата.
Перед цементированием костномозговой канал бедренной кости плотно закрывают костной пробкой – это позволяет уменьшить послеоперационную кровопотерю на 15-20%. В склерозированных участках кости 2-3-мм сверлом формируют множественные отверстия на глубину 6-8 мм. Все цементируемые костные поверхности должны быть тщательно под давлением отмыты раствором антисептика или 0,9% раствора натрия хлорида от закупоривающих костные трабекулы крови и дебриса, затем обработаны перекисью водорода и тщательно высушены.
После разведения костного цемента, когда он перестает прилипать к влажным резиновым перчаткам, им покрывают всю внутреннюю поверхность бедренного и большеберцового компонентов и резецированные поверхности костей. Вначале устанавливают большеберцовый компонент, излишки цемента удаляют, уделяя особое внимание заднему отделу коленного сустава. После этого имплантируют бедренный компонент. Скальпелем или острой ложечкой резецируют вытесненный цемент. Затем полиэтиленовый вкладыш фиксируют в большеберцовом компоненте. Сустав полностью разгибают, выполняют цементирование и вправление надколенника. После этого коленный сустав вновь сгибают, удаляют излишки цемента и затем опять разгибают и удерживают в положении легкого переразгибания для создания прессуризации до полимеризации цемента. Для прочной фиксации компонентов эндопротеза коленного сустава достаточно цементной мантии толщиной 2-5 мм.
Снимают жгут. Рану и имплантат обильно промывают под давлением. Выполняют гемостаз. Удаляют все свободные крошки цемента. Устанавливают активный дренаж, и рану послойно зашивают узловыми швами. Накладывают тугую асептическую повязку.
Послеоперационное ведение:
-
холод на область коленного сустава в течение ближайших суток после операции;
-
удаление дренажа через 24-48 ч;
-
профилактика инфекционных осложнений – антибиотикотерапия с учетом спектра и устойчивости внутрибольничных микроорганизмов;
-
профилактика тромбоза глубоких вен и тромбэмболии легочной артерии:
-
фармакологическая – нефракционированный или низкомолекулярный гепарин в течение 7 дней, затем переход на непрямые антикоагулянты в течение 7 дней и далее аспирин в течение 2 недель;
-
нефармакологическая – ношение эластических чулок или эластическое бинтование обеих нижних конечностей от кончиков пальцев до верхней трети бедра;
-
активная реабилитация пациента:
-
на 2-е сутки садиться в постели;
-
с 2-3-х суток ходьба с опорой на костыли, ходьба с дополнительной опорой на трость – через 2-3 недели;
-
с 2-х суток занятия ЛФК.
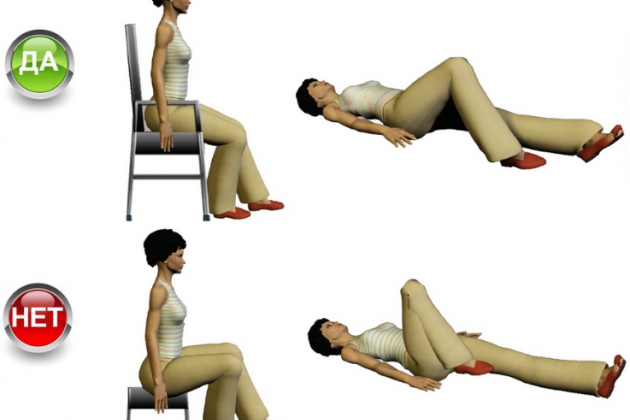
Комплекс ЛФК после тотального эндопротезирования коленного сустава включает в себя динамические упражнения с самопомощью, упражнения на расслабление, активно-пассивные упражнения, дозированные изометрические сокращения мышц и выполняется в течение 20-30 мин до появления мышечной усталости, с периодичностью 2-3 раза в сутки, вначале под контролем методиста ЛФК, а затем самостоятельно.
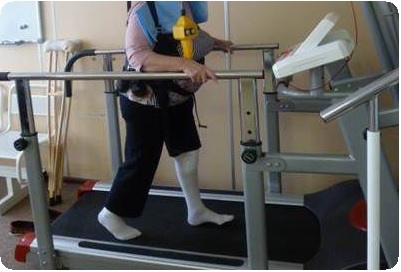
Основные упражнения, выполняемыми пациентами в раннем послеоперационном периоде, описаны ниже.
-
Изометрическое напряжение мышц бедра.
В исходном положении лежа на спине, на 5-10 с напрягают мышцы бедра, пациент пытается максимально разогнуть коленный сустав, после чего следует расслабление в течение 5 с. После 10 повторов необходимо сделать паузу для отдыха на 1 мин, а затем продолжать выполнение упражнения до появления усталости в мышцах бедра.
-
Подъем прямой ноги в положении лежа и сидя.
Лежа на спине, нога, максимально разогнутая в коленном суставе, поднимают на 15 см вверх и удерживают в течение 5-10 с, после чего медленно опускают вниз.
В положении сидя на стуле, ногу максимально выпрямляют в коленном суставе и без внешней поддержки поднимают на 15 см вверх, удерживают в течение 5-10 с, после чего медленно опускают вниз.
-
Сгибание и разгибание в голеностопном суставе.
В исходном положении лежа на спине производят ритмичное сгибание и разгибание стопы с максимально возможной амплитудой. Упражнение выполняют в течение 2-3 мин, 2-3 раза в час.
-
Разгибание в коленном суставе.
В лежа на спине, под пяточное сухожилие подкладывают небольшой валик так, чтобы пятка не касалась кровати. Коленный сустав медленно полностью разгибают, до касания его задней поверхностью кровати, и удерживают в этом положении 5-10 с. Упражнение выполняют до усталости в мышцах бедра.
-
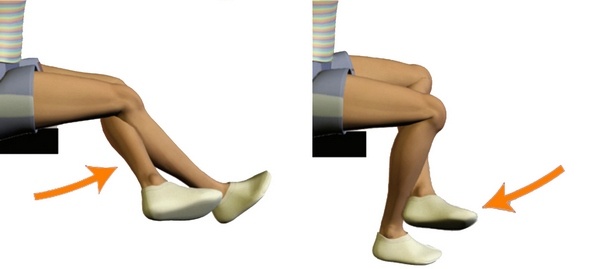
Сгибание в коленном суставе с опорой на кровать.
В положении лежа на спине, коленный сустав сгибают, насколько возможно, при этом стопа скользит по кровати, не отрываясь от нее. Ногу удерживают в положении максимального сгибания 5-10 с, а затем выпрямляют – 10 повторов.
-
Сгибание в коленном суставе сидя с поддержкой.
В положении сидя на краю кровати или на стуле, поддерживая оперированную конечность здоровой ногой под пятку, коленный сустав медленно сгибают, насколько возможно, удерживают в этом положении 5-10 с и затем разгибают. Упражнение выполняют 10 раз.
-
Сгибание в коленном суставе сидя без поддержки.
В положении сидя на краю кровати или на стуле, коленный сустав сгибают, пока стопа не коснется пола. Слегка опираясь стопой на пол, туловище перемещают вперед, чтобы увеличить сгибание в коленном суставе. Это положение сохраняют в течение 5-10 с, после чего ногу полностью выпрямляют – 10 повторов.
После снятия швов на 12-14-е сутки программа реабилитации направлена на укрепление ослабленных групп мышц бедра и голени, достижение полной амплитуды движений в коленном суставе, восстановление привычных двигательных стереотипов и тренировку выносливости. На этом этапе, кроме ЛФК, могут использоваться и другие средства функциональной терапии:
-
электромиостимуляция;
-
гидрокинезотерапия;
-
механотерапия;
-
сухой и подводный массаж.
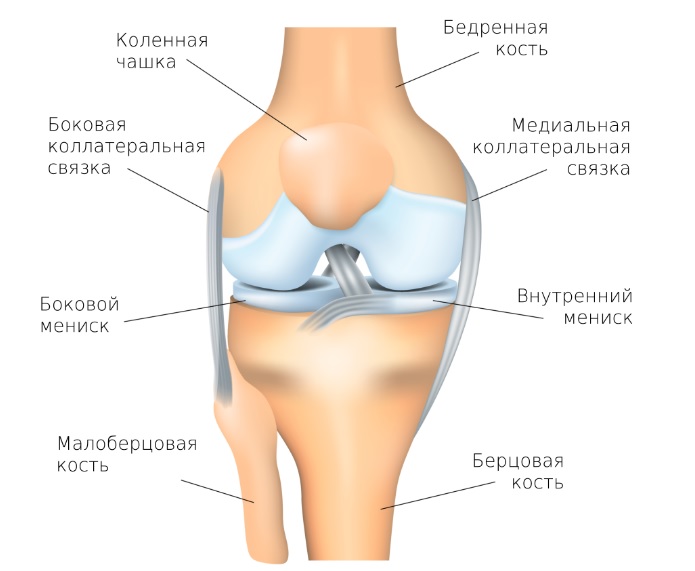
Правильность установки эндопротеза коленного сустава
Если во время хирургического вмешательства была восстановлена полная амплитуда движений в коленном суставе, а спустя 3 недели после операции пациент не достиг сгибания в коленном суставе до прямого угла, то рекомендуется выполнение закрытой ручной редрессации.
Правильность установки эндопротеза коленного сустава контролируют на рентгенограммах в двух проекциях. Следует подчеркнуть, что достижение правильной рентгенологической укладки из-за болевой контрактуры и сниженной способности пациента контролировать положение коленного сустава в течение первых суток после операции в большинстве случаев затруднительно. По мнению West и соавт., при дальнейшем анализе подобных рентгенограмм, данные о пространственной ориентации компонентов эндопротеза чрезмерно варьируют, по сравнению со снимками, выполненными у тех же пациентов в отдаленные сроки.
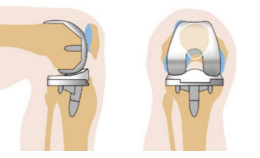
Scuderi и Insall считают, что при идеально выполненном тотальном эндопротезировании коленного сустава угол вальгусного отклонения анатомической оси бедренной кости от механической оси конечности составляет 5-10°, большеберцовый компонент расположен под углом 90±2° к длинной оси большеберцовой кости как во фронтальной, так и в сагиттальной плоскости, а бедренный компонент установлен в положении 0-10° сгибания в сагиттальной плоскости и 7±2° вальгусного отклонения во фронтальной плоскости.
В дальнейшем динамическое амбулаторное наблюдение за пациентами и контрольную рентгенографию коленного сустава осуществляют через 3, 6 и 12 мес. после операции, затем ежегодно.
Осложнения после тотального эндопротезирования коленного сустава
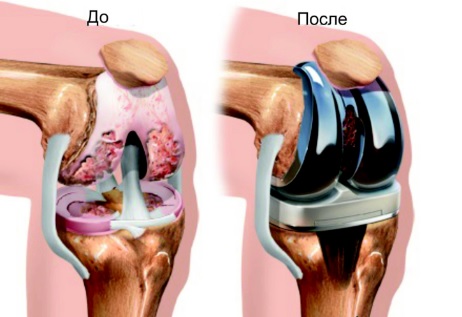
По данным различных авторов, частота осложнений после тотального эндопротезирования коленного сустава колеблется от 5% до 55%. В течение последних лет по мере усовершенствования конструкции эндопротезов и инструмента для их установки, а также техники хирургического вмешательства, отмечается тенденция к снижению количества развивающихся осложнений. Материалы, используемые в настоящее время ведущими мировыми производителями для изготовления эндопротезов, обладают высокой прочностью. Основными причинами преждевременного износа компонентов эндопротеза коленного сустава и, как следствие, остеолиза, являются ошибки, допускаемые хирургами при установке имплантатов.
Осложнения, возникающие после тотального эндопротезирования коленного сустава, условно можно разделить на три группы:
-
связанные с бедренно-надколенниковым сочленением;
-
не связанные с бедреннобольшеберцовым сочленением;
-
общехирургические.
Осложнения, связанные с бедренно-надколенниковым сочленением:
-
нестабильность бедренно-надколенникового сочленения – подвывихи и вывихи;
-
переломы надколенника;
-
асептическое расшатывание;
-
боль в переднем отделе коленного сустава;
-
повреждение эндопротеза надколенника;
-
синдром щелкающего надколенника – в зоне прикрепления сухожилия четырехглавой мышц бедра к верхнему полюсу надколенника разрастается фиброзная ткань, образуя плотный узелок, который при полном сгибании коленного сустава погружается в межмыщелковую ямку, а при 150-135° ущемляется в ней, вызывая глухой щелчок. Чаще развивается при использовании моделей эндопротезов, бедренный компонент которых имеет протяженную межмыщелковую вырезку; как правило, показана артроскопическая или открытая резекция избытка фиброзной ткани;
-
разрыв связки надколенника.
Осложнения, не связанные с бедренно-большеберцовым сочленением:
-
остеолиз и асептическое расшатывание – возникают в результате нарушения процессов костеобразования и резорбции, развивающихся из-за воспалительной реакции в ответ на появление частиц износа пары трения эндопротеза, в частности полиэтилена; прогрессируя, остеолиз приводит к нестабильности компонентов эндопротеза и необходимости их замены; причинами преждевременного износа компонентов эндопротеза являются особенности дизайна и качество материалов, из которых изготовлен имплантат, сохраняющаяся послеоперационная деформация конечности, дисбаланс капсульно-связочного аппарата, чрезмерная резекция большеберцовой кости, остеопороз;
-
инфекционные осложнения в настоящее время их частота колеблется от 0,5% до 2%; факторами риска являются очаги хронической инфекции, артротомия в анамнезе, ожирение, истощение, курение, алкоголизм, сопутствующие заболевания, первичное поражение коленного сустава иное, чем идиопатический гонартроз, продолжительность операции более 2 ½ ч, ревизионное эндопротезирование;
-
переломы бедренной и, реже, большеберцовой костей вблизи компонентов эндопротеза; фактором риска является повреждение переднего коркового слоя при резекции мыщелков бедренной кости;
-
повреждение общего малоберцового нерва;
-
повреждение подколенного сосудисто-нервного пучка;
-
аллергическая реакция на материалы эндопротеза.
Общехирургические осложнения:
-
тромбоз глубоких вен нижней конечности и тромбоэмболия легочной артерии;
-
тромбоз артерий нижней конечности;
-
жировая эмболия;
-
некроз краев раны;
-
послеоперационное кровотечение;
-
заражение ВИЧ, гепатитом В или С и т. п. при гемотрансфузии;
-
онемение краев раны.
По данным Fehring и соавт. в течение первых 5 лет после тотального эндопротезирования коленного сустава основными причинами ревизионных вмешательств являются инфекционные осложнения, нестабильность сустава, несостоятельность бесцементной фиксации, пателлофеморальные осложнения, износ компонентов эндопротеза и прогрессирующий остеолиз, асептическое расшатывание.

Клиническая оценка результатов тотального эндопротезирования коленного сустава
Для комплексной клинической оценки результатов тотального эндопротезирования коленного сустава было разработано большое количество балльных систем. В настоящее время наибольшее распространение получили следующие шкалы, характеризующиеся высокими степенями достоверности, надежности, чувствительности к изменениям, специфичности и воспроизводимости.
Балльная шкала KSS была разработана в 1989 г. и затем модифицирована в 1993 г. американским обществом хирургии коленного сустава, как усовершенствованный вариант шкалы HSS, широко использовавшейся в Северной Америке в 70-80-х годах прошлого века. Основывается на оценке боли, амплитуды движений и стабильности, степени выраженности сгибательной и разгибательной контрактур, а также оси конечности. Необходимую информацию собирают при выяснении анамнеза и осмотре пациента. Второй раздел базируется на данных, получаемых при уточнении жалоб больного: ходьба по ровной поверхности, подъем и спуск по лестнице, необходимость в дополнительной опоре. Третий раздел на основании клинических категорий пациента, позволяет оценить, не ограничивают ли двигательную активность поражение других суставов или иные сопутствующие заболевания. По мере ухудшения функции коленного сустава общее количество баллов уменьшается.
Шкала WOMAC изначально была предложена для изучения эффективности НПВП, используемых при лечении больных с деформирующим артрозом. Впоследствии, она была признана адекватной и для оценки результатов реконструктивных оперативных вмешательств на коленном суставе. Балльная шкала WOMAC состоит из 24 вопросов, разделенных на три секции:
-
боль;
-
скованность;
-
функция.
Пациент, отвечая на вопросы, выбирает ответы, наилучшим образом описывающие его состояние по 5-балльной системе: нет, легко, умеренно, выражено, очень сильно. Таким образом, увеличение общего количества баллов свидетельствует об ухудшении функционального состояния коленного сустава.
С помощью приведенных выше шкал функцию коленного сустава оценивают в предоперационном периоде, через 6 и 12 месяцев, а затем ежегодно с момента операции.
Общепринятая система оценки результата соответствует определенному количеству оценочных баллов используемых шкал.
- Аллергия
- Ангиология
- Болезни глаз
- Венерология
- Гастроэнтерология
- Гинекология
- Дерматология
- Здоровое питание
- Инфекционные болезни
- Кардиология
- Косметология
- Лекарства
- Лекарственные растения
- ЛОР-заболевания
- Мужское здоровье
- Неврология
- Неотложная помощь
- Новости
- Онкология
- Ортопедия
- Паразитология
- Педиатрия
- Пульмонология
- Расшифровка анализов
- Симптомы
- Системные заболевания
- Стоматология
- Травматология
- Урология
- Хирургия
- Эндокринология
- Нужно знать
- Еда
- Профессиональные заболевания








Комментарии