Пересадка пальцев с ног на руку. Реконструктивные операции
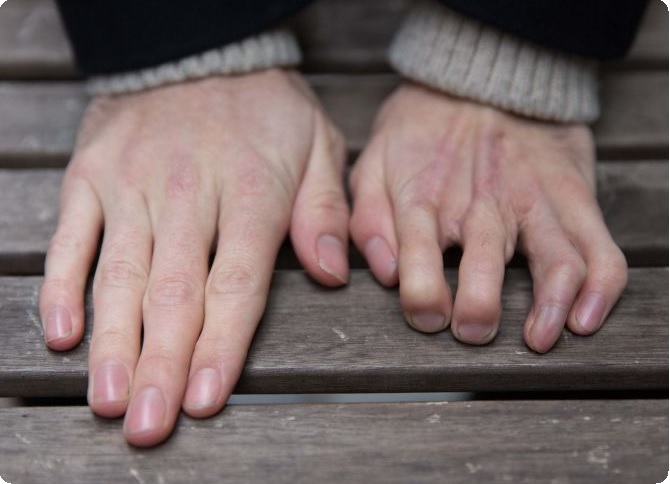
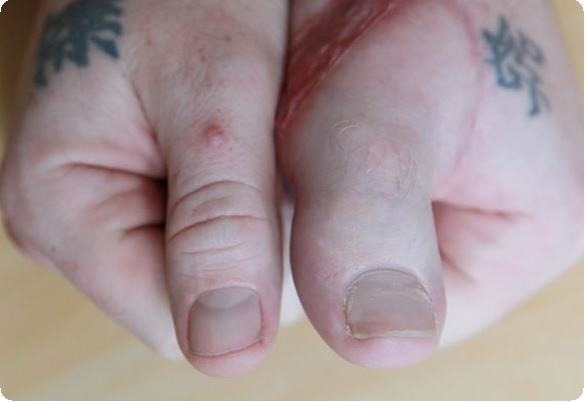
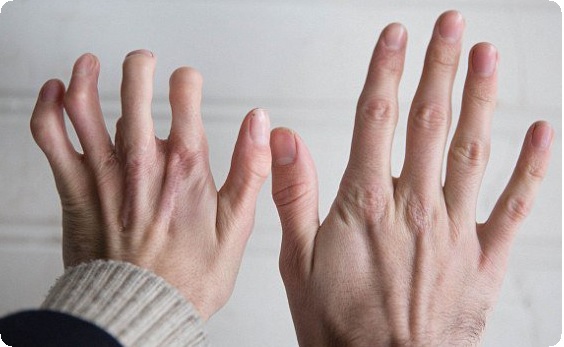
Одним из наиболее перспективных на сегодняшний день способов восстановления недоразвитых или отсутствующих пальцев кисти является микрохирургическая пересадка пальцев стопы, с использованием которой появилась возможность создания от одного до четырех утраченных сегментов с обеспечением их последующего роста, формированием необходимого для функции объема движений, полного восстановления чувствительности, получение хорошего косметического результата. При врожденных пороках развития кисти принципиальной позицией является максимально раннее хирургическое лечение.
На сегодняшний день с успехом производят пересадки у инвалидов в возрасте от 8 мес. и старше. Столь раннее лечение, естественно, приносит оперирующему хирургу дополнительные трудности и усложняет проведение анестезии. Вместе с тем трансплантат со стопы, помещенный в новые условия кровоснабжения, иннервации и функции, обеспечивает в последующем значительно лучшие результаты лечения и обладает возможностью резкого увеличения темпов роста.
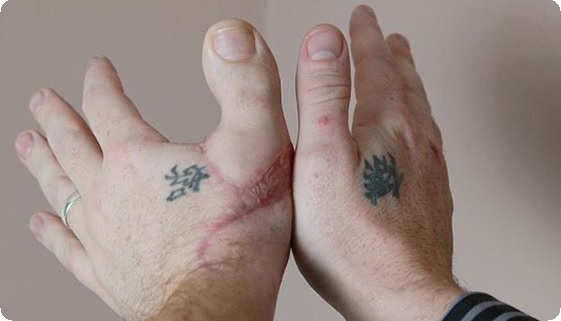
Кроме того, у детей раннего возраста, как показали результаты наблюдений, значительно меньше процент послеоперационных осложнений и вследствие этого потерь пересаженных комплексов тканей.
Показания для микрохирургической пересадки пальцев стопы на кисть
Показаниями для пересадки пальцев стопы для реконструкции кисти считают поражения пальцев на уровне головок пястных костей, особенно I луча, изолированные поражения одного из сегментов на уровне проксимальных фаланг, сложные формы аплазии кисти при сохранном I луче.
Микрохирургическая аутотрансплантация пальцев стопы может служить не только способом одномоментного восстановления пораженного сегмента кисти, но и вмешательством, как бы создающим основу для последующей реконструкции, давая в руки ортопеду материалы, с которыми в последующем можно работать «традиционными методами». Так, например, вполне успешно может быть использовано удлинение пересаженных на кисть пальцев, причем скорость формирования регенератов ничем не отличается от таковой на собственных тканях кисти.
Основные принципы оперативного вмешательства
Данный вид оперативных вмешательств требует серьезного технического оснащения. Необходимы, как минимум, две налобные лупы, операционный микроскоп, набор микрохирургического инструментария, соответствующий шовный материал.
Выделение и взятие трансплантата на стопе, подготовку реципиентной зоны производят на предварительно обескровленной конечности, что дает возможность идентифицировать и выделить питающие сосуды, нервы и сухожилия в «сухой» ране. Желательна одновременная работа двух хирургических бригад с приблизительно равной степенью подготовки, что обеспечивает резкое сокращение продолжительности самого вмешательства и снижает время ишемии трансплантата.
Оптимальна следующая последовательность этапов:
-
выделение трансплантата на стопе;
-
подготовка реципиентной зоны на кисти;
-
перенос трансплантата в позицию планируемого для реконструкции сегмента;
-
сшивание сосудов, нервов, сухожилий;
-
зашивание донорской раны на стопе.
Эти этапы могут выполняться последовательно либо двумя бригадами одновременно.
В качестве трансплантата используют II или блок II-III пальцев стопы, либо комбинацию указанных трансплантатов, взятых на обеих стопах. На кисти можно реконструировать от одного до четырех сегментов.
В настоящее время врачи придерживаются тактики, при которой максимальное число пальцев для одномоментной пересадки не должно превышать трех; если необходимо восстановление четырех сегментов, то желательно разбить лечение на два этапа и выполнять реконструкцию с интервалом в 3-4 мес. Это снижает риск возникновения осложнений.
Подготовка трансплантата со стопы
При микрохирургических пересадках пальцев стопы на кисть заимствование трансплантата является одним из весьма сложных этапов хирургического вмешательства, от которого во многом зависит успешный исход лечения. Широкая вариабельность патологических состояний опорно-двигательного аппарата, как врожденных, так и приобретенных, требует от хирурга точного представления об анатомическом строении сосудистой сети донорской области для рационального планирования последовательности действий.
В зоне проекции голеностопного сустава выделены два основных источника кровообращения трансплантата – из системы передней большеберцовой и задней большеберцовой артерий.
При первом варианте продолжением сосуда является тыльная артерия стопы, проходящая до уровня плюснеклиновидного сочленения. Затем, выходя из-под сухожилия короткого разгибателя большого пальца, она может делиться на две основные ветви – первую тыльную плюсневую артерию и глубокую подошвенную ветвь. Последняя, уходя на нижнюю поверхность стопы, образует подошвенную плюсневую артерию и далее коротким сегментом соединяется с бассейном задней большеберцовой артерии. Данный вариант расположения сосудов довольно легко диагностируется клинически по отчетливо пальпируемой пульсации тыльной артерии стопы.
При ее отсутствии можно достоверно прогнозировать, что кровоснабжение II пальца стопы осуществляется за счет системы задней большеберцовой артерии. В этой ситуации могут быть обнаружены лишь тыльная и подошвенная плюсневые артерии, соединяющиеся через перфорантные сосуды с подошвенной артериальной дугой.
Варианты расположения вен более стандартны, отток венозной крови от трансплантатов II-III пальцев осуществляется по системе большой подкожной вены.
С учетом указанной сосудистой анатомии при выделении в качестве трансплантата II пальца стопы можно рекомендовать следующую последовательность действий.
На тыльной поверхности стопы в области проекции второго межплюсневого промежутка производят разрез мягких тканей, начиная от области голеностопного сустава и далее в дистальном направлении с переходом на подошвенную поверхность через область первого и второго межпальцевых промежутков.
Выделяют сегмент большой подкожной вены ко II пальцу, начиная от трансплантата и далее в проксимальном направлении, тщательно коагулируя ветви сосуда к окружающим тканям.
После вскрытия глубокой фасции в проксимальном отделе выделяют тыльную артерию стопы, постепенно освобождая ее от окружающих тканей в дистальном направлении. При этом приходится пересекать сухожильную часть короткого разгибателя большого пальца, дистальный конец которого временно берут на держалку.
На уровне плюснеклиновидного сочленения требуются особая тщательность и осторожность, поскольку именно в данной зоне необходимо оценить, какая из дистальных артерий является основной для питания трансплантата.
Если тыльная плюсневая артерия хорошо выражена и ее размеры составляют не менее 2/3 диаметра тыльной артерии стопы, то ее выделяют далее в дистальном направлении в первом межплюсневом промежутке до области развилки, после чего легируют ветвь к I пальцу и перфорантную ветвь в проксимальной трети межплюсневого промежутка.
Если диаметр тыльной плюсневой артерии составляет 50% от диаметра тыльной артерии стопы и менее, то последовательность действий меняется. Артерию выделяют от дистального направления к проксимальному, при этом первоначально в области первого межпальцевого промежутка обнаруживают развилку пальцевой артерии, причем ее поиск безопаснее производить со стороны I пальца, затем оценивают степень участия ее в формировании тыльной и подошвенной плюсневых артерий.
При малейшем сомнении в преимущественном развитии какого-либо из указанных сосудов наиболее рационально выделение их обоих из дистального направления в проксимальном. Если мобилизация тыльной плюсневой артерии затруднений обычно не вызывает, то подошвенная – требует при своем выделении особой осторожности, поскольку весьма часто идет под головкой I плюсневой кости в непосредственной близости от сухожилия длинного сгибателя большого пальца, отдавая при этом весьма короткие ветви к окружающим тканям. Их коагуляция и пересечение требуют предельной осторожности.
У детей с отсутствием тыльной артерии стопы и преимущественным развитием системы задней большеберцовой артерии выделение целесообразно начинать от области развилки пальцевой артерии в проксимальном направлении, при этом длина сосудистой ножки ограничивается зоной подошвенной артериальной дуги.
Одновременно с мобилизацией артерий производят выделение подошвенных пальцевых нервов. Последние расщепляют интрафасцикулярно в области общепальцевых нервов и заимствуют, как с наружной, так и внутренней стороны трансплантата.
На тыле стопы пересекают сухожилия разгибателей, на подошве, после рассечения подошвенного апоневроза, выделяют сухожилия сгибателей, причем короткие – отсекают у места входа в трансплантат, длинные – максимально проксимально.
Если палец, используемый для пересадки, необходимо взять лишь на уровне фаланг, то производят капсулотомию плюснефалангового сочленения, при заимствовании вместе с плюсневой костью – выполняют ее остеотомию на необходимом уровне.
Далее снимают жгут, и оценивают кровоснабжение трансплантата. При отсутствии технических погрешностей во время заимствования он обычно в течение 1-2 мин приобретает нормальные цвет и температуру.
Выделение и подготовка для пересадки блока II-III пальцев стопы производят так же, идентифицируя лишь двойное количество сухожилий и нервов и обязательно тщательно сохраняя развилку общепальцевой артерии II-III пальцев, с помощью которой III луч получает адекватное кровоснабжение.
Палец остается связанным со стопой, вплоть до момента полной подготовки реципиентной зоны на кисти, что позволяет уменьшить время ишемии трансплантата до минимума.
Подготовка реципиентной зоны на кисти
На кисти разрезы производят в области планируемого для реконструкции пальца, начиная от его кончика и далее по тылу и ладонной поверхности в проксимальном направлении.
Достаточностью рассечения мягких тканей на ладони является возможность выделения сухожилий сгибателей и пальцевых нервов, на тыле – обнажение сухожилий разгибателей и сосудистого пучка в области анатомической табакерки.
При наличии рудимента основной фаланги или пястной кости обнажают их дистальный конец, сухожилия фиксируют на держалки, нервы маркируют или фиксируют к боковым поверхностям разреза.

В области анатомической табакерки выделяют лучевую артерию и головную вену, их берут на держалки. При резко выраженной гипоплазии разрезы продлевают на предплечье, и сосуды выделяют более проксимально.
У детей с посттравматическими деформациями кисти при отсутствии анатомических изменений в качестве питающих сосудов выделяют ладонные общепальцевые артерии пораженного сегмента или ладонную артериальную дугу.
После снятия жгута производят тщательный гемостаз и приступают к следующему этапу оперативного вмешательства.
Пересадка пальцев стопы на кисть
После полной подготовки реципиентного участка сосуды трансплантата на стопе перевязывают и пересекают, палец переносят на кисть, помещают в позицию планируемого для реконструкции сегмента и фиксируют одной осевой спицей.
После этого на ладонной поверхности сшивают сухожилия сгибателей, пальцевые нервы, используя эпиневральные швы. На тыле проводят восстановление целости сухожилия разгибателя, после чего осуществляют сосудистый этап вмешательства.
При наличии замкнутой ладонной артериальной дуги в области анатомической табакерки перевязывают дистальные концы лучевой артерии и головной вены, накладывают анастомозы конец в конец между их проксимальными фрагментами и сосудами трансплантата. Диаметр сшиваемых сосудов в данной зоне, в зависимости от возраста ребенка и вида аномалии, составляет 0,7-1,8 мм, время ишемии трансплантата не превышает 60-70 мин.
После снятия клипс с артерии и вены и восстановления кровотока послойно зашивают раны на кисти и стопе, используя при необходимости различные варианты кожной пластики.
Указанный способ можно применять при пересадке II или блока II-III пальцев стопы. При использовании раздельной пересадки пальцев обеих стоп требуется подключение двойного количества сосудов в операционной ране.
В отношении восстановления вен особых трудностей не возникает, поскольку на кисти они, даже при самых тяжелых степенях недоразвития, могут быть обнаружены в необходимом количестве на уровне лучезапястного сустава или дистальной трети предплечья.
Что касается восстановления артериального кровотока, то могут быть использованы следующие основные варианты данного этапа операции.
В первом из них во время выделения артерии на стопе, на одном из пальцев максимально возможно мобилизуют фрагмент прободающей артерии, уходящей на подошву у основания первого межплюсневого промежутка, причем во всех наблюдениях ее диаметр полностью соответствует размерам магистрального ствола. Ее перевязывают и пересекают, включая в состав сосудистой ножки. Артерию второго трансплантата заимствуют обычным путем.
После переноса на кисть артерию первого трансплантата подключают к проксимальному концу лучевой артерии, а второго – к фрагменту прободающей артерии. Тем самым, оба трансплантата кровоснабжаются из одного ствола.
Вместе с тем при указанном способе у значительной части больных отмечается так называемый «синдром обкрадывания», когда при малейшем затруднении кровотока в одном трансплантате происходило его перераспределение с развитием ишемических нарушений данного сегмента.
В связи с этим в последние годы используют второй вариант подключения сосудов, при выполнении которого основным условием является наличие замкнутой артериальной дуги.
Лучевую артерию выделяют в области анатомической табакерки, после ее пересечения к проксимальному концу подключают артерию одного, к дистальному – другого трансплантата. Тем самым добиваются раздельного питания пересаженных сегментов из бассейна лучевой артерии и через ладонную артериальную дугу локтевой артерии.
При наличии сохранившегося остатка основной фаланги или головки пястной кости трансплантат заимствуют со стопы после капсулотомии плюснефалангового сустава, причем отмечены отличные функциональные исходы при сопоставлении головки пястной кости и суставной поверхности основной фаланги пальца стопы.
Подобное комбинированное формирование сустава обеспечивает уже в ближайшие месяцы после операции значительный объем активных и пассивных движений.
При значительном укорочении пястных костей трансплантат заимствуется вместе с плюснефаланговым суставом и дистальным концом плюсневой кости, что дает несколько худшие функциональные исходы и вместе с тем обеспечивает достаточно необычный косметический эффект.
Визуально линейные размеры перенесенных на кисть сегментов превышают их длину на стопе. Подобные результаты можно объяснить следующим образом. На стопе межпальцевая складка находится на уровне дистальной трети основной фаланги или проксимального межфалангового сустава. Это как бы маскирует истинную, костную длину сегмента, проявляющуюся после его перемещения на кисть.
Достаточно спорным и малоизученным является вопрос о возможности пересадки на кисть пальца стопы, имеющего врожденный порок развития. Имеются данные о том, что 9% детей произведено использование пальцев стопы, имеющих врожденное сращение с соседними, перетяжки, укорочение в виде брахидактилии.
Во всех этих случаях применение данных трансплантатов не приносило затруднений во время операции и ближайшем послеоперационном периоде.
Реконструкция сегментов кисти при гипоплазии
К врожденной гипоплазии – поперечной дистальной формы дефекта, характеризующегося уменьшением линейных и объемных параметров верхней конечности – не годятся перечисленные выше методики восстановления, поскольку при данных вариантах требуются реконструкции с применением кожной, костной и сухожильной пластики, причем показания к использованию последних зависят от степени гипоплазии и локализации аномалии.
Реконструкции при радиальной гипоплазии
При радиальной гипоплазии группы 1А основной проблемой является приведение I луча и недостаточная ширина межпястного промежутка, что значительно затрудняет возможности двустороннего схвата.
При ликвидации данного нарушения главной задачей является получение положения оппозиции, достигаемое следующим образом.
В области первого межпальцевого промежутка кисти выкраивают одну фигуру встречных треугольных лоскутов с основным разрезом, проходящим по гребню межпальцевой складки и углами боковых разрезов 60-60°. На тыльной поверхности луч обычно свободно переводится в положение оппозиции. Выкроенными треугольными лоскутами замещают дно межпальцевого промежутка, ротационным – дефект в области межпястного промежутка. Дефект мягких тканей, образовавшийся после перемещения тыльного лоскута, закрывают с помощью свободной пересадки кожи.
В ситуации радиальной гипоплазии группы 1Б, помимо приводящей контрактуры и недостаточной ширины межпястного промежутка, основной проблемой является радиальная клинодактилия на уровне I пястно-фалангового сустава, сопровождающаяся выраженной нестабильностью последнего, а также отсутствие коротких мышц тенара, делающих невозможным активную оппозицию. Технология реконструкции в этих случаях заключается в следующем.
После рассечения фиброзных тяжей в области межпястного промежутка при необходимости производят капсулотомию запястно-пястного сустава, и I луч переводят в положение оппозиции. Обнажают область пястно-фалангового сустава, в метафизах пястной кости и основной фаланги образуют два поперечных канала. Из разреза по ладонной поверхности IV пальца в области проекции проксимального межфалангового сустава выделяют и пересекают ножки поверхностного сгибателя.
Выполняют разрез по внутренней поверхности предплечья, выделяют локтевой сгибатель кисти, в дистальной части последнего продольно отщепляют часть сухожилия, с помощью полученной полоски образуют кольцо.
Сухожилие поверхностного сгибателя выводят на предплечье, проводят через сформированное кольцо и над связкой запястья в подкожной жировой клетчатке перемещают в первый межпальцевой промежуток.
Дистальный конец сухожилия расщепляют на две полоски и с радиальной стороны в виде цифры 8 проводят через каналы, сформированные ранее в пястной кости и основной фаланге I пальца кисти. Тем самым сухожилие поверхностного сгибателя, помимо моторной функции, начинает играть роль стабилизатора сустава.
Последующую пластику выполняют типично.
Несмотря на имеющуюся инконгруэнтность суставных поверхностей, применение данной методики у детей раннего возраста обеспечивает благоприятные результаты.
У больных старше 10 лет анатомические изменения обычно настолько выражены, что для обеспечения стабильности схвата и профилактики подвывихов приходится прибегать к артродезу I пястно-фалангового сустава.
У пациентов с радиальной гипоплазией 2-й группы для реконструкции функции схвата, помимо кожной и сухожильной пластики, приходится использовать костную пластику. В зависимости от варианта аномалии используют следующие виды вмешательств.
В группе 2А при наличии широкого основания недоразвитого I пальца основной задачей является создание необходимой длины и получение подвижности в зоне формируемого запястно-пястного сочленения. Указанная задача может быть решена с помощью следующей технологии.
Схема разрезов кожи соответствует таковой при лечении гипоплазии группы 1А. Далее выделяют рудимент I пястной кости, трапециевидную и II пястную кости, от последней в дистальной трети отделяют межкостную мышцу.
Несколько отступя от зоны роста, выполняют продольную остеотомию II пястной кости на границе средней и ульнарной третей ее поперечника, причем в состав отщепляемого фрагмента включают проксимальную суставную поверхность и капсулу запястно-пястного сустава. Кроме того, необходимо тщательное выделение и сохранение ветвей тыльной межкостной артерии, обеспечивающей кровоснабжение данной зоны.
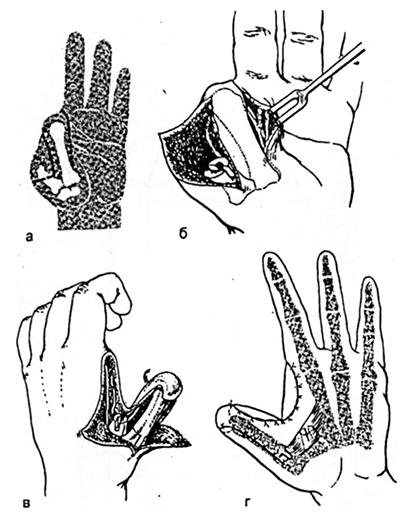
Полученный трансплантат разворачивают на 180°, при этом фрагмент остается связанным с ладонной межкостной мышцей, в его дистальный конец внедряют рудимент I пястной кости, проксимальный – сопоставляют с трапециевидной костью запястья. Тем самым формируют запястно-пястный сустав, в последующем обеспечивающий движения луча.
Реконструированный палец фиксируют спицами, дефект II пястной кости замещают губчато-корковым трансплантатом, заимствованным из крыла подвздошной кости. Последующие действия по перемещению лоскутов и кожной пластике идентичны приведенным ранее.
Консолидация фрагментов и перестройка костного трансплантата обычно наступает в сроки до ½ мес., после чего иммобилизацию прекращают, и проводится курс восстановительного лечения.
После получения необходимого объема пассивных движений в созданном запястно-пястном суставе производят второй этап вмешательства, заключающийся в пересадке на созданный I палец поверхностного сгибателя IV пальца и перемещения на основание I пястной кости лучевого разгибателя кисти.
Таким образом, ладонная межкостная мышца II пальца при данной методике превращается в мышцу, приводящую большой палец, поверхностный сгибатель IV – в длинный сгибатель, лучевой разгибатель кисти – в длинный разгибатель I луча.
При врожденной гипоплазии группы 2В ситуация осложняется тем, что указанная выше методика может быть использована лишь после расширения основания I пальца, причем в зависимости от объемных размеров основания для этого могут потребоваться от одного до трех этапов пластики местными тканями.
При этом у основания I пальца выкраивают одну фигуру встречных треугольных лоскутов с углами боковых разрезов 45-90°. Во время выкраивания и последующего перемещения лоскутов желательно использование оптического увеличения, поскольку в составе узкого основания имеется лишь минимальный запас подкожной жировой клетчатки, артерия, вена и нерв, обеспечивающие кровоснабжение и иннервацию недоразвитого пальца.
После указанного вмешательства последующие действия можно рекомендовать не ранее чем через 6-7 мес.
Реконструкции при центральной гипоплазии
Реконструктивные вмешательства при центральной гипоплазии кисти, включающие в себя костную пластику, можно разделить на два основных варианта, в зависимости от степени гипоплазии.
При наличии полного набора фаланг и рудименте пястной кости производят костную пластику последней.
Из разреза по тыльной поверхности кисти в области третьего межпястного промежутка обнажают диафиз II пястной кости, от его боковой поверхности отщепляют костно-надкостничный лоскут, дистальный конец которого внедряют в рудимент III пястной кости. Сформированный луч фиксируют спицами.
Указанная методика может быть использована в модифицированном виде, когда для реконструкции пястной кости используют костно-надкостничные фрагменты II и IV пястных костей, кроме того, при значительном смещении гипопластичного сегмента первым этапом может потребоваться низведение его в дистальном направлении методом дистракции.
Второй вариант реконструкции может быть рекомендован, когда гипопластичный центральный луч представлен лишь ногтевой и средней фалангами. При категорическом отказе родителей от удаления пальца и желании сформировать еще один центральный луч технологией выбора может быть микрохирургическая пересадка основной фаланги II пальца и II плюсневой кости в зону дефекта кисти.
Технология выполнения данного варианта ничем не отличается от указанной ранее при пересадке пальцев стопы на кисть. Следует лишь отметить, что разделение созданных пальцев рекомендуется проводить не ранее чем через 4-6 мес. после операции.
Реконструкции при ульнарной гипоплазии
Как уже указывалось в предыдущих разделах, основным проявлением ульнарной гипоплазии, кроме недоразвития V пястной кости, является конкресценция пястных костей и обусловленная этим ульнарная клинодактилия V пальца.
Способ реконструктивной операции при данном состоянии заключается в следующем.
На тыльной поверхности кисти производят разрез кожи, начиная от четвертой межпальцевой складки и далее в радиальном направлении и проксимально с формированием ротационного лоскута с основанием на ульнарной поверхности кисти. Рассекают тыльную фасцию, разъединяют общие сухожилия разгибателей и выделяют область синостоза пястных костей.
При наличии общего пястно-фалангового сустава капсулу сустава рассекают продольно с формированием ее дупликатуры, после чего выполняют продольную остеотомию пястной кости. Фрагменты раздвигают, причем критерием смещения является ликвидация ульнарной клинодактилии V пальца.
В образовавшийся диастаз помещают губчато-корковый аутотрансплантат, взятый из крыла подвздошной кости.
Фрагменты пястной кости и трансплантат фиксируют спицами. Область четвертого межпястного промежутка закрывают выкроенным ранее ротационным лоскутом, а место его заимствования — толстым расщепленным трансплантатом.
Следует отметить, что при гладком течении послеоперационного периода консолидация фрагментов и последующая перестройка трансплантата наступают в течение 1-2 мес.
Ликвидация дефектов, обусловленных нарушением линейных и объемных параметров верхней конечности в сторону уменьшения – поперечных проксимальных. При данном варианте пороков, обозначаемых как проксимальные эктромелии плеча, необходимо решение двух основных задач – максимально возможное удлинение плечевой кости и формирование отсутствующего локтевого сустава.
Использование метода дистракции в традиционных вариантах в данных случаях практически невозможно, в связи с чем может быть рекомендована микрохирургическая аутотрансплантация комплексов тканей для восстановления проксимального сегмента конечности.
Для максимального низведения конечности на первом этапе накладывают аппарат Илизарова. Спицы его проксимального конца проводят через акромиально-ключичное сочленение, дистального кольца – через рудимент плечевой кости. Темп дистракции составляет 1,5-2 мм/сут. По достижении необходимой длины аппарат снимают и выполняют второй этап вмешательства.

Производят разрез по задненаружной поверхности грудной стенки, начиная от нижнего угла лопатки до подмышечной области с продолжением по задней поверхности плеча до его дистальной трети. Выделяют наружный край лопатки, идентифицируют и мобилизуют артерию и комитантные вены, огибающие наружный край лопатки. Сосуды прослеживают до уровня впадения в подлопаточные артерию и вены. При необходимости для увеличения длины сосудистой ножки перевязывают торако-дорсальные артерию и вену.
Производят продольную остеотомию наружного края лопатки от суставной поверхности и далее до нижнего. угла, включая хрящевую поверхность последнего в состав трансплантата. Полученный комплекс тканей выводят через трехстороннее отверстие в подмышечную область верхней конечности.
Из разреза по задней поверхности плеча выделяют суставную поверхность лопатки и проксимальный конец рудимента плечевой кости с сохранением гипопластичной трехглавой мышцы. Трансплантат ротируют на 180°. Нижний угол лопатки, покрытый хрящом, сопоставляют с суставной поверхностью, ее второй конец – с остатком плечевой кости. Сформированный сегмент фиксируют спицами.
Операции, направленные па устранение расщелины
Основными этапами при устранении расщелины кисти являются формирование межпальцевой складки и фиксация сближенных пястных костей.
При простой форме расщепления и отсутствии одного или двух центральных лучей на боковой поверхности одного из пальцев выкраивают овальный кожный лоскут с основанием, расположенным дистально. От вершины лоскута разрез продлевают проксимально по гребню расщелины и далее на боковую поверхность II пальца. На тыльной и ладонной поверхностях кисти проксимальнее расщелины проводят два зигзагообразных разреза, несколько смещенных в сторону. Из этих же доступов обнажают боковые поверхности пястных костей и костей запястья.
Далее проводят второй этап вмешательства – сближение лучей, находящихся на боковых поверхностях расщелины. Для этого чаще всего приходится прибегать к клиновидной резекции костей запястья.
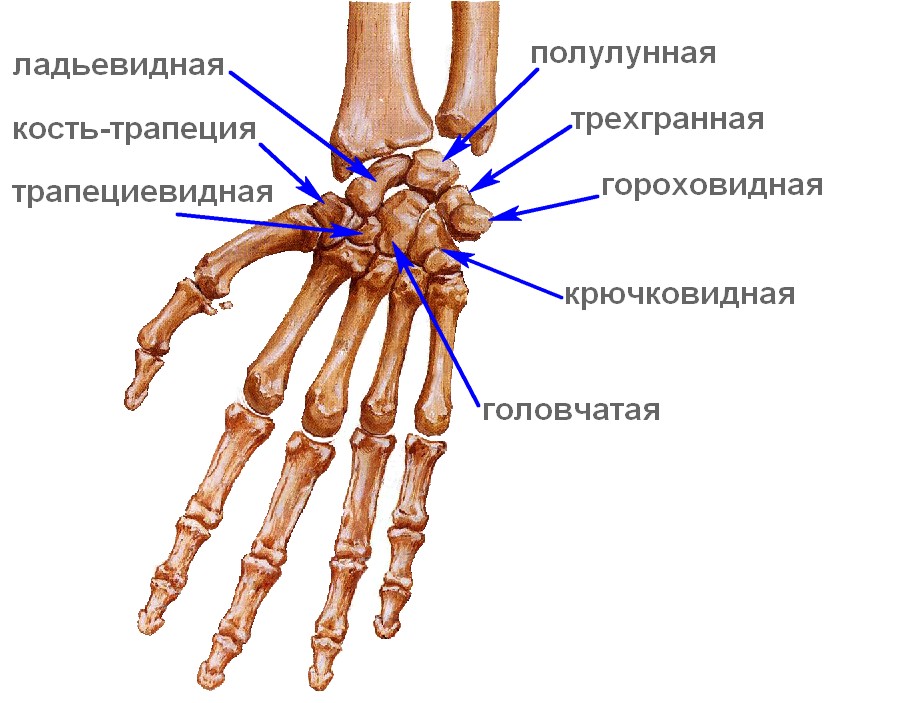
Для удержания пальцев в правильном положении могут быть использованы два основных варианта действий – получение синостоза у основания лучей или создание костной перемычки в области диафизов.
При первом варианте после этапа вмешательства на мягких тканях производят резекцию костей запястья и боковых поверхностей в зоне проксимальных метафизов пястных костей.
Второй вариант фиксации сближенных пястных костей может быть использован в следующих модификациях.
При простой форме расщепления с отсутствием центрального луча на протяжении боковой поверхности диафиза одной из пястных костей выкраивают костно-надкостничный лоскут, основание которого находится на границе с дистальным метафиом, ширина равна 2/3 диафиза, а длина превышает расстояние между сближенными лучами. Затем на боковой поверхности диафиза соседней пястной кости формируют отверстие, в которое внедряют частично отщепленный и отведенный фрагмент II пястной кости.
При сохранении пястной кости центрального луча костно-надкостничный трансплантат может быть получен при удалении последнего.
Использование подобной методики позволяет не только добиться стабильного удержания сближенных пальцев в правильном положении, но и ликвидировать деформации сохранившихся лучей.
После проведенных манипуляций на костях с помощью выкроенного ранее языкообразного лоскута формируют межпальцевую складку, мягкие ткани на тыльной и ладонной поверхностях межпальцевого и межпястного промежутков зашивают с формированием зигзагообразной линии рубца.
Операции, направленные на формирование отсутствующих пальцев
Операции, направленные па формирование отсутствующих пальцев, используются при лечении сложных и атипичных форм расщепления кисти, когда речь идет не столько об устранении расщелины, сколько о создании или улучшении функции схвата путем формирования I луча или еще одного центрального сегмента. Данная проблема может быть решена двумя путями – с использованием собственных тканей кисти и с применением микрохирургической аутотрансплантации комплексов тканей.
При использовании собственных тканей кисти наиболее значимой функционально является транспозиция пястной кости в позицию отсутствующего радиального луча.
При транспозиции, в частности, III пястной кости в позицию I луча производят разрез мягких тканей в области торца переносимой пястной кости и далее проксимальном направлении с формированием на тыле кисти ротационного лоскута.
Выделяют пястную кость, принадлежащие ей сухожилия разгибателей и сгибателей, ладонные сосудисто-нервные пучки. Обнажают трапециевидную кость, после капсулотомии III запястно-пястного сустава пястную кость вместе с мягкими тканями, сухожильным аппаратом и ротационным лоскутом смещают в радиальном направлении, сопоставляют с трапециевидной костью и фиксируют спицами.
Выкроенными лоскутами формируют торец созданного I пальца и замещают область межпястного промежутка, оставшийся раневой дефект закрывают толстым расщепленным трансплантатом, взятым с наружной поверхности бедра.
После прекращения фиксации проводят курс восстановительного лечения, при этом основное внимание уделяют получению пассивной и активной подвижности в созданном запястнопястном суставе I луча.
Для формирования отсутствующего луча при сложных формах расщепления кисти может быть использована поперечно расположенная фаланга. При этом следует отмстить, что при таком варианте расщепления кисти на отсутствующем луче имеется полный набор сухожилий сгибателей и разгибателей, что позволяет в последующем получить достаточный объем движений.
При невозможности создания функции схвата перечисленными выше методами может быть использована микрохирургическая пересадка пальцев стопы.
Следует отметить, что подобные пересадки отличаются максимальным риском, так как при атипичных формах расщепление кисти всегда сочетается с расщеплением стоп, имеется возможность аутотрансплантации только V пальца. У всех оперированных нами больных палец стопы имел лишь одну артерию, которая локализовалась в области внутренней поверхности расщелины и далее уходила в систему подошвенной артериальной дуги, которая всегда была разорванной.
Ликвидация дефектов, обусловленных нарушением линейных и объемных параметров верхней конечности в сторону уменьшения – продольных проксимальных. Указанный вариант пороков развития верхней конечности клинически обозначается как косорукость, подразделяемая, в зависимости от локализации дефекта на – лучевую и локтевую.
Варианты оперативного лечения при указанном состоянии зависят от степени деформации.
Реконструктивные вмешательства при лучевой косорукости
При I степени лучевой косорукости, когда степень недоразвития лучевой кости не превышает 50%, возможны два варианта действий.
Первый из них заключается в удлинении лучевой кости по методу Г.А. Илизарова, причем технология стандартна. Вместе с тем следует отметить, что подобную методику рекомендуется использовать с возраста 4 лет и в процессе роста приходится повторять удлинение еще как минимум один раз.
Второй вариант действий может быть применен уже с одного года и заключается в пересадке зоны роста в дистальный метафиз лучевой кости.
При выполнении данного метода производят разрез мягких тканей по лучевой поверхности предплечья в области проекции дистальной трети лучевой кости. Выделяют дистальный метафиз последней и производят поперечную остеотомию. Из данного же доступа выделяют лучевую артерию и ветвь головной вены. Фрагменты лучевой кости разводят до момента коррекции радиального смещения кисти.
Из разреза по тыльной поверхности стопы в области проекции первого межплюсневого промежутка выделяют дистальную треть II плюсневой кости, идентифицируют питающие ее ветви тыльной артерии стопы и большой подкожной вены.
Полученный трансплантат на сосудистом пучке отделяют от стопы и переносят на кисть, помещая в область диастаза фрагментов лучевой кости, фиксируя спицей. Сосуды трансплантата анастомозируют с сосудами предплечья. При гладком послеоперационном течении консолидация фрагментов наступает в сроки до 1-1/2 мес.
Последующая функция имеющейся зоны роста лучевой кости и пересаженной зоны роста обеспечивает стабильные результат до окончания периода развития ребенка.
При II и III степени врожденной лучевой косорукости, когда размеры лучевой кости менее 50%, целесообразнее всего технология центрации кисти на имеющейся локтевой кости. При этом необходимо, как правило, двухэтапное оперативное вмешательство, заключающееся в следующем.
При I степени, когда укорочение локтевой кости не превышает >1/4 нормальной длины, к первому году жизни возможно хирургическое вмешательство, включающее корригирующую остеотомию лучевой кости для исправления ее дугообразного искривления с одновременным иссечением фиброзного тяжа, идущего от дистального конца локтевой кости к костям запястья.
В более старшем возрасте возможно удлинение локтевой кости с использованием метода Илизарова, однако подобную технологию придется повторить как минимум еще один раз до окончания периода роста.
К возрасту полутора лет возможна микрохирургическая пересадка трансплантата с зоной роста на локтевую кость. Технология выполнения метода идентична представленной выше, отличием является лишь взятие всей плюсневой кости и помещение ее не в область метафиза и на дистальный конец локтевой кости.
Рентгенологически отмечается значительное смещение костей запястья относительно дистального конца лучевой кости. Коррекция аппаратом Илизарова.
Подобная методика вполне применима и при локтевой косорукости II степени.
При III степени деформации, когда локтевая кость представлена только проксимальным концом, можно рекомендовать операцию супер позиции, заключающуюся в следующем.
Первым этапом на верхнюю конечность накладывают аппарат Илизарова, с помощью которого лучевую кость низводят в дистальном направлении. Далее аппарат снимают, из доступа по задней поверхности предплечья обнажают конец локтевой кости и проксимальный конец лучевой. С головки лучевой кости снимают хрящ, ее сопоставляют с локтевой, фиксируя спицей.
Рентгенологически отмечается диастаз между костями запястья и головкой локтевой кости.
По достижении консолидации иммобилизацию прекращают и проводят комплекс восстановительного лечения.
Поскольку при врожденной локтевой косорукости основной проблемой является не девиация кисти, а деформация на уровне локтевого сустава, то в качестве паллиативного вмешательства в старшем возрасте может обсуждаться вопрос о резекции последней. При этом основной целью оперативного лечения будет лишь увеличение объема движений в локтевом суставе.
Ликвидация дефектов, обусловленных нарушением линейных и объемных параметров верхней конечности в сторону увеличения
Данный вариант порока развития кисти, клинически обозначаемый как врожденный гигантизм, при лечении требует использования хирургических вмешательств, которые можно разделить на три основные группы – направленные на уменьшение длины пораженного сегмента, предусматривающие уменьшение объема сегмента, решающие одновременно обе указанные проблемы.
-
Операции, направленные на уменьшение длины сегмента при гигантизме.
Основной вид операций, направленных на уменьшение длины пораженных сегментов – укорачивающие резекции фаланг и пястных костей.
Для сокращения этапов лечения можно рекомендовать следующую последовательность действий:
-
на первом этапе укорочение ногтевой и средней фаланг;
-
на втором – проксимальной фаланги и пястной кости.
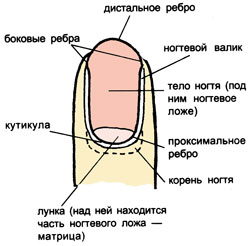
Для резекции ногтевой фаланги производят поперечный разрез по тыльной поверхности ногтевой пластинки и далее на торец ногтя. Удаляют дистальную половину ногтевой пластинки и ногтевой фаланги, тщательно резецируют матрикс, после иссечения избытка тканей рану зашивают, при этом кожу подводят под остающуюся проксимальную часть ногтя.
В области средней фаланги производят два циркулярных разреза, отстоящих друг от друга на величину планируемой резекции. Выделяют тыльные пальцевые вены, ладонные сосудисто-нервные пучки.
Далее иссекают подкожную жировую клетчатку, часть сухожилия разгибателя и диафиз фаланги. Таким образом, дистальная половина пальца остается соединенной с проксимальной сосудисто-нервными пучками и сухожилиями сгибателей.
Проксимальный фрагмент средней фаланги сопоставляют с дистальным и фиксируют спицей, рану зашивают. Таким образом, за одно вмешательство удаляют все ткани, подлежащие иссечению в зоне резекции.
-
Операции, направленные на уменьшение объема сегмента при гигантизме.
При врожденном гигантизме могут быть использованы несколько приемов для уменьшения объемных размеров.
Первый из них заключается в резекции тканей по боковой поверхности пальца. При этом планируют два зигзагообразных разреза, отстоящие друг от друга на величину предполагаемой резекции.
После идентификации сосудистонервных пучков иссекают кожу, подкожную жировую клетчатку, выполняют краевую резекцию ногтевых, средних и основных фаланг.
Рану зашивают при контроле за состоянием кровоснабжения кожных лоскутов. Вмешательство на второй стороне пальца может быть произведено не ранее чем через 2-3 мес.
При равномерном увеличении объема тканей пораженного сегмента проблема избыточного объема может быть решена за счет резекции центральной трети пораженного сегмента, по принципу операции, используемой при ликвидации симметричных форм радиальной полидактилии, хотя следует отметить, что указанная методика технически более сложна, чем представленная выше.
В данной группе врожденного гигантизма ликвидацию сопутствующих деформаций, в частности синдактилии, выполняют последним этапом. Следует отметить, что педантичное и последовательное исполнение представленных методик позволяет получать вполне благоприятные ближайшие и отдаленные результаты.
-
Операции, предусматривающие одномоментную коррекцию линейных и объемных размеров пораженных сегментов.
Операции, направленные на одномоментную коррекцию линейных и объемных размеров пораженных сегментов, можно рассматривать как альтернативу ампутации у детей, когда увеличение пальцев достигает 300% от нормы и более.
В данной ситуации наиболее целесообразна ампутация с одновременной микрохирургической аутотрансплантацией пальцев стопы.
Технология пересадки ничем не отличается от указанной в предыдущих разделах, следует лишь отметить, что избыточная длина сегментов на кисти позволяет проводить резекцию последних в точном соответствии с величиной планируемой длины пальцев при реконструкции.
-
Ликвидация дефектов, обусловленных нарушением дифференциации костно-суставного аппарата на кисти.
К указанному варианту пороков развития мы отнесли случаи, клинически обозначаемые как брахиметакарпии. В зависимости от количества пораженных пястных костей и степени укорочения могут быть предложены два основных варианта действий.
В ситуации укорочения одной или двух пястных костей, как правило IV-V или III-IV, возможно одномоментное удлинение пальца с использованием костной пластики.
Из разреза по тыльной поверхности кисти в области планируемых к удлинению пястных костей выделяют и 2-образно удлиняют сухожилия разгибателей. От диафиза пястных костей отслаивают межкостные мышцы.
Производят поперечную чрезнадкостничную остеотомию пястных костей, после чего осуществляют разведение фрагментов с одновременным смещением пальцев в дистальном направлении.
В диастаз между фрагментами внедряют губчато-корковый трансплантат, заимствуемый из гребня подвздошной кости. Пальцы фиксируют спицами, проведенными по оси сегментов.
Подобная технология не всегда возможна, особенно при поражении нескольких лучей.
В указанной ситуации наилучшим выходом из положения является удлинение пястных костей с использованием метода дистракции.
Ликвидации дефектов, обусловленных нарушением дифференциации костно-суставного аппарата на предплечье. В указанных пороках развития выделяют формы, клинически обозначаемые как синостоз проксимального радиоульнарного сочленения, плечелучевой синостоз, деформация Маделунга.
-
Реконструктивные операции при синостозе проксимального радиоульнарного сочленения.
Основным показанием к хирургическому вмешательству при указанном пороке развития является фиксированная пронационная контрактура предплечья, препятствующая функции.
В качестве альтернативных методов лечения могут быть использованы два основных – деротационная остеотомия костей предплечья и попытка создания лучелоктевого сочленения.
При выполнении деротационной остеотомии осуществляют разрез мягких тканей по передненаружной поверхности предплечья, выделяют область синостоза и несколько дистальнее последнего производят поперечное сечение лучевой кости.
Дальнейшие действия хирурга обусловливаются полученным эффектом – при полном устранении пронационной контрактуры, что, по некоторым данным, возможно лишь в 20% случаев, рану послойно зашивают, причем фрагменты можно не фиксировать.
В ситуации, когда контрактура не устраняется, возможно рассечение межкостной мембраны или остеотомия лучевой кости в дистальной трети.
Оба указанных действия либо увеличивают травматичность операции, или чреваты осложнениями в виде пареза глубокой ветви лучевого нерва, особенно при насильственной коррекции порочного положения.
В данной ситуации хорошим выходом является наложение ротационного аппарата, с помощью которого можно дозированно вывести кисть в среднее положение.
Спицы проксимального кольца проводят через локтевую кость, дистального – через лучевую, дистальное кольцо состоит из двух половин и имеет возможность перемещать внутреннюю половину по отношению к наружной с помощью червячной передачи.
-
Реконструктивные операции при врожденном плечелучевом синостозе.
Поскольку врожденный плечелучевой синостоз является комбинированным пороком развития, то при устранении последнего необходима программа действий, заключающаяся в следующем.
Первым этапом проводится удлинение верхней конечности с использованием метода Илизарова.
Далее, не ранее чем через год после последнего удлинения, осуществляют формирование локтевого сустава.
В качестве трансплантата для указанной цели используют I плюснефаланговый сустав стопы. При выделении последнего на стопе выполняют разрез мягких тканей по тыльной поверхности.
При этом в зоне плюснефалангового сочленения выкраивают овальный кожный лоскут, который в последующем служит для контроля кровообращения.
Выделяют ветви большой подкожной вены, тыльной артерии стопы и продолжение ее в виде тыльной и подошвенной плюсневых артерий. Тщательно сохраняют ветви сосудов к планируемому трансплантату.
Производят остеотомию I плюсневой кости на уровне средней трети диафиза, а также диафиза основной фаланги.
Трансплантат отделяют от стопы.
На верхней конечности производят разрез мягких тканей по передней поверхности в зоне планируемого к реконструкции локтевого сустава. Выделяют ветви головной вены, плечевую артерию. 2-образно удлиняют сухожилие двухглавой мышцы плеча.
После обнажения диафиза плечевой кости в зоне синостоза производят резекцию последнего на протяжении, равном величине подготовленного трансплантата.
Сустав со стопы переносят на верхнюю конечность, помещают в диастаз между фрагментами и фиксируют спицами.
Сосуды трансплантата сшивают с сосудами верхней конечности, над трансплантатом располагают сухожилие двухглавой мышцы, послойно зашивают рану, на переднюю поверхность кожи плеча выводят контрольный лоскут трансплантата.
После консолидации фрагментов иммобилизацию прекращают и проводится курс восстановительного лечения.
При необходимости, после достижения достаточного пассивного объема движений, последний может быть превращен в активный с использованием для этого пересадки широчайшей мышцы спины в позицию двухглавой.
-
Реконструктивные операции при деформации Маделунга.
При устранении деформации Маделунга пациенту и его родителям на выбор могут быть предложены два варианта действий.
Если основной проблемой является штыкообразная деформация в области лучезапястного сустава, а проблема длины отсутствует, то может быть использована следующая технология:
-
Из поперечного разреза по тыльной поверхности предплечья в области проекции лучезапястного сустава обнажают головку локтевой кости и дистальный метафиз лучевой.
-
Производят резекцию головки локтевой кости, далее клиновидную резекцию лучевой, причем основание клина обращено к тылу и радиально.
-
После сопоставления фрагментов кисть выводят из положения ладонной флексии и ульнарной девиации, отломки фиксируют спицами.
-
При втором варианте действий, используемом наиболее часто при одностороннем поражении, рекомендуется применение метода Илизарова.
-
Производят остеотомию лучевой кости в области дистального метафиза, накладывают аппарат Илизарова, осуществляют асимметричную дистракцию, задачей которой являются восстановление длины лучевой кости и выведение суставной поверхности последней в положение коррекции.
Ликвидация дефектов, обусловленных нарушением дифференциации сухожильно-мышечного аппарата на кисти
К данному варианту пороков развития верхней конечности отнесены стенозирующий лигаментит, камптодактилия, сгибательно-приводящая контрактура I пальца кисти, врожденная ульнарная девиация кисти.
-
Вмешательства при стенозирующем лигаментите.
Деформация, как уже указывалось, локализуется обычно на I пальце, однако может наблюдаться и на всех без исключения трехфаланговых сегментах.
Клиновидная резекция в области дистального метафиза лучевой кости, резекция головки локтевой кости.
Производят продольную резекцию зоны утолщения, причем наложения швов на сухожилие не требуется. Послойно зашивают рану.
Иммобилизация требуется обычно до периода снятия швов.
- Реконструктивные вмешательства при камптодактилин.
Вариант реконструктивной операции при камптодактилии определяется в первую очередь возрастом ребенка.
При хирургических вмешательствах на первом году жизни можно рекомендовать следующую последовательность действий.
На ладонной поверхности пальца в области проекции проксимального межфалангового сустава выкраивают одну фигуру встречных треугольных лоскутов. Продольно рассекают влагалище сухожилий сгибателей, от места прикрепления к средней фаланге отсекают ножки поверхностного сгибателя. Если деформация не устраняется, то рассекают боковые связки проксимального межфалангового сустава. Палец в положении полного разгибания фиксируют спицей. Последнюю удаляют через 3 недели после операции.

В более старшем возрасте указанные процедуры могут быть недостаточными по следующей причине.
Исследования суставов с помощью метода артропневмографии с контрастированием показали, что суставная цель на дистальном конце основной фаланги практически отсутствует, контрастирующее вещество и воздух не проникают на торец фаланги и ее тыл. Таким образом, капсулотомия сустава в данной ситуации бессмысленна, поскольку суставные поверхности инконгруэнтны, в дальнейшем возможна полная потеря движений.
В связи с полученными данными может быть рекомендована корригирующая остеотомия в области дистального метафиза основной фаланги с установкой пальца в функционально выгодное положение. Тем самым имеющийся сектор движений как бы переводится в новую плоскость.
-
Реконструктивные вмешательства при сгибательно-приводящей контрактуре большого пальца.
Обозначенный порок развития, который может встречаться в изолированном виде, как симптом артрогрипоза или синдрома Фримена-Шелдона, приносит значительные функциональные нарушения кисти и безусловно нуждается в хирургическом лечении. Объем вмешательства при данном пороке определяется тяжестью деформации.
При устранении деформации в области первого межпальцевого промежутка кисти выкраивают треугольный и ромбовидный лоскуты с общим разрезом, проходящим по гребню межпальцевой складки.
При этом основание треугольного лоскута располагается на боковой поверхности II пальца, ромбовидного – в области первого межпястного промежутка на ладонной поверхности.
От места прикрепления к I пястной кости отсекают косую головку мышцы, приводящей I палец, надсекают сухожильную часть короткого сгибателя пальца. Если после указанных манипуляций контрактура полностью устранена, то треугольным и ромбовидным лоскутами формируют дно межпальцевого промежутка и закрывают боковую поверхность II пальца, раневой дефект у основания I пальца замещают толстым расщепленным трансплантатом.
При выраженной деформации указанных процедур бывает недостаточно для коррекции, в связи с чем разрез продлевают на ладонной поверхности по линии тенара, рассекают ладонный апоневроз, после чего удается устранить приведение.
Из разреза по внутренней поверхности предплечья в дистальной трети выделяют и Z-oбpaзнo удлиняют сухожилие длинного сгибателя большого пальца.
После указанных процедур и полной коррекции нарушения сформированными ранее лоскутами закрывают межпальцевую складку, раневые дефекты у основания пальца и ладонной поверхности кисти замещают с помощью свободной пересадки кожи.
-
Реконструктивные вмешательства при врожденной ульнарной девиации пальцев кисти.
При коррекции врожденной ульнарной девиации пальцев кисти перед хирургом стоят две проблемы – ликвидация бокового отклонения II-V лучей и сгибательной контрактуры последних на уровне пястно-фаланговых суставов.
Для решения указанных задач на ладонной поверхности кисти в области проекции основания III-IV пальцев и ульнарной стороне V луча выкраивают по одной фигуре встречных треугольных лоскутов. Далее выделяют и Z-oбpaзнo удлиняют сухожильную часть мышцы, отводящей V палец.
Сухожильные части межкостных мышц отсекают от места прикрепления к локтевой поверхности основных фаланг II-III-IV пальцев и переносят на лучевую сторону основных фаланг III-IV-V пальцев.
Подобная методика позволяет в последующем обеспечить динамическую фиксацию пальцев в среднем положении и гарантирует необходимый объем движений.
- Аллергия
- Ангиология
- Болезни глаз
- Венерология
- Гастроэнтерология
- Гинекология
- Дерматология
- Здоровое питание
- Инфекционные болезни
- Кардиология
- Косметология
- Лекарства
- Лекарственные растения
- ЛОР-заболевания
- Мужское здоровье
- Неврология
- Неотложная помощь
- Новости
- Онкология
- Ортопедия
- Паразитология
- Педиатрия
- Пульмонология
- Расшифровка анализов
- Симптомы
- Системные заболевания
- Стоматология
- Травматология
- Урология
- Хирургия
- Эндокринология
- Нужно знать
- Еда
- Профессиональные заболевания









Комментарии