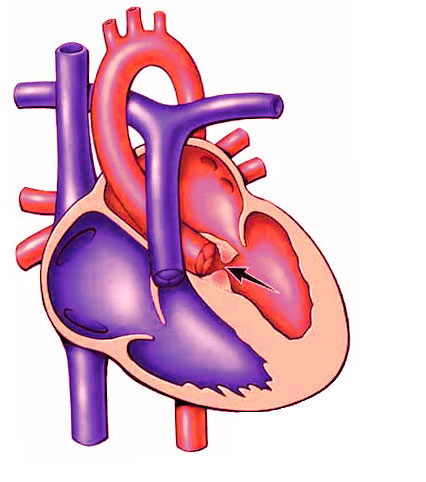
Дефект межжелудочковой перегородки. Проблемы дифференциальной диагностики
Проблемы дифференциальной диагностики при изолированном ДМЖП с большим лево-правым сбросом возникают у младенцев и у детей старшего возраста при высоком ЛСС. В случаях, когда эхокардиографические данные сомнительные, показана катетеризация сердца для подтверждения наличия ДМЖП и сопутствующих аномалий. Дефект межжелудочковой перегородки необходимо дифференцировать от всех пороков, которые могут осложняться высокой легочной гипертензией:
-
АВСД;
-
общего артериального ствола;
-
дефекта аортолегочной перегородки;
-
отхождения магистральных сосудов от правого желудочка;
-
от изолированного стеноза легочной артерии;
-
врожденной недостаточности митрального клапана;
-
стеноза аорты.
Естественное течение
Небольшие дефекты обычно клинически себя не проявляют, если не возник бактериальный эндокардит в острой или подострой рецидивирующей форме с развитием ревматического синдрома.
При средних и больших дефектах отмечаются замедление роста и развития, снижение переносимости нагрузки, повторяющиеся легочные инфекции, сердечная недостаточность в младенческом возрасте.
Спонтанное уменьшение или закрытие дефекта
Спонтанное уменьшение размера или закрытие межжелудочкового дефекта является частым феноменом. Впервые этот факт описал French в 1918 г. Он обнаружил, что у маленького мальчика шум и дрожание исчезли к 5 годам. В настоящее время этот феномен зафиксирован при перимембранозных и мышечных дефектах в различном возрасте – от внутриутробного до взрослого. Согласно исследованию Paladini и соавторов, 46% дефектов закрываются до родов, 23,1% – в течение первого года жизни и только 30,8% остаются открытыми. Из них только 15,8% дефектов диаметром менее 3 мм персистируют, в то время как 71,4% дефектов диаметром более 3 мм открыты. Как и следовало ожидать, ни один из несоосных дефектов не закрылся в отличие от перимембранозных дефектов и мышечных трабекулярных дефектов. Такие же данные приводят и другие авторы.
Вероятность спонтанного закрытия дефектов существенно уменьшается после первого года жизни. В одном из исследований обнаружено, что к 10-летнему возрасту 75% маленьких дефектов спонтанно закрываются, из них 83% составляют мышечные дефекты. Характерно, что частота закрытия дефектов у девочек больше, чем у мальчиков.
Механизмы закрытия перимембранозных и мышечных дефектов различны. Наиболее частым механизмом закрытия перимембранозных дефектов являются удвоение ткани трехстворчатого клапана или прогрессирующее приращение септальной створки трехстворчатого клапана к краям межжелудочкового дефекта. На основе ангиокардиографических признаков ДМЖП этот процесс ранее уподобляли так называемой аневризматической трансформации мембранозной перегородки. К настоящему времени стало ясно, что ткань, закрывающая перимембранозный дефект, не является ни аневризматической, ни исходящей из мембранозной перегородки. Аускультативная картина закрывающегося перимембранозного дефекта характеризуется появлением раннего систолического щелчка и позднего систолического шума крещендо. Эхокардиографические исследования подтвердили, что аневризма мембранозной перегородки указывает на тенденцию к спонтанному уменьшению или закрытию перимембранозного дефекта. Закрыться или уменьшиться в размерах могут не только маленькие, но и средние и большие дефекты. При этом уменьшаются признаки сердечной недостаточности.
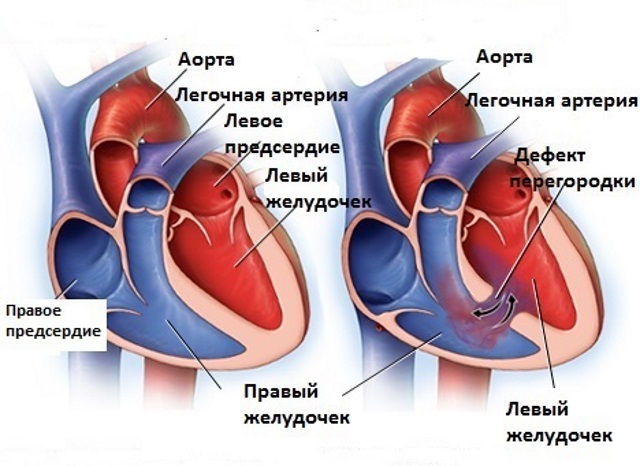
Небольшие мышечные дефекты закрываются пробкой из фиброзной ткани, мышечными пучками или гипертрофированным миокардом правого желудочка.
Пролабирующие в дефект правая и некоронарная створки аортального клапана вначале уменьшают лево-правый сброс крови. Развитие недостаточности аортального клапана указывает на этот механизм закрытия дефекта. У некоторых пациентов выпадающая в правый желудочек створка может частично перекрыть выводной тракт. Большая аневризма мембранозной перегородки может также создавать препятствие току крови из правого желудочка.
Обструкция выводного тракта правого желудочка
У 3-7% больных развивается приобретенный мышечный стеноз выводного тракта правого желудочка, подробно описанный 50 лет тому назад. К сужению выводного тракта правого желудочка может привести смещение конусной перегородки кпереди, которое изначально создает градиент давления между желудочком и легочной артерией. Гипертрофия конусной перегородки со временем приводит к прогрессированию обструкции. У пациентов с перимембранозным дефектом межжелудочковой перегородки сужение обусловлено гипертрофией аномальных мышечных пучков правого желудочка. Гипертрофия способствует уменьшению размера дефекта перегородки. Развитие обструкции чаще наблюдается при правосторонней дуге аорты и более горизонтальной ориентация оси выводного тракта. Сужение выводного тракта сопровождается уменьшением лево-правого сброса, иногда с реверсией шунта и цианозом.
Недостаточность аортального клапана
Приоритет анатомического описания аномалии, включающей ДМЖП и аортальную недостаточность, принадлежит итальянскому патологоанатому Breccia и относится к 1906 г. Первое клиническое описание тоже сделано итальянскими врачами Laubry и Pezzi в 1921 г., что послужило основанием для названия аномалии их именами. В 1958 г. Scott и соавторы дали классическое описание синдрома.
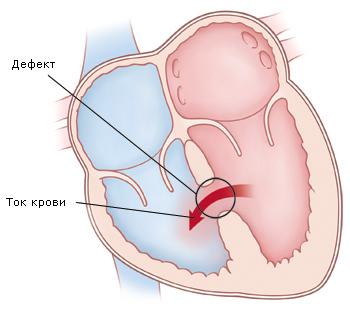
Непосредственный контакт аортального клапана с ДМЖП в 1,4-6,3% случаев приводит к провисанию створок и аортальной недостаточности. В дальневосточном регионе частота его выше – 15-20%. Пролабирование створки аортального клапана, ведущее к аортальной недостаточности, обычно происходит при субартериальном ДМЖП и реже – при перимембранозным дефекте. Через дефект в выводной тракт правого желудочка пролабируют смежные створки аортального клапана. Пролапс некоронарной створки отмечается при перимембранозном дефекте. Причиной пролапса створок является дефицит мышечной опоры и присасывающий эффект инжекции высокоскоростной струи крови, протекающей через дефект. На ранней стадии пролабирование створки происходит только в систолической фазе сердечного цикла вследствие эффекта Venturi. В более поздней стадии провисание прилежащей к дефекту створки увеличивается в фазу диастолы, поскольку диастолическое давление в аорте воздействует на увеличенную площадь растянутой створки. Дальнейшее прогрессирование недостаточности обусловлено значительным повреждением створок и расширением кольца. Опустившаяся створка клапана может полностью перекрыть дефект. Шунт крови исчезает, а аортальная недостаточность прогрессивно увеличивается.
Некоторые случаи аневризмы синуса Valsalva, вероятно, являются этапом пролабирования аортального клапана с полной облитерацией дефекта. Изредка в пролабирующей створке возникает перфорация с аортальной регургитацией в правый желудочек.
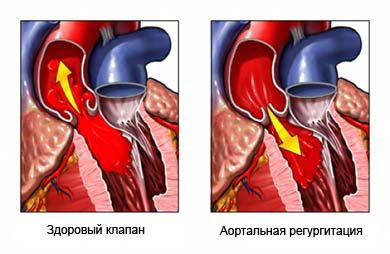
Клинически заметная регургитация никогда не возникает в течение первого года жизни, хотя при двухмерной ЭхоКГ и допплер-ЭхоКГ уже в раннем возрасте обнаруживают деформацию, удлинение и пролабирование аортальных створок в дефект и минимальную аортальную недостаточность. Возникшая недостаточность аортального клапана постепенно прогрессирует.
Пролабирование створки аортального клапана у 40% пациентов сочетается с инфундибулярным стенозом легочной артерии. Обструкция может иметь двоякое происхождение: анатомическая, появившаяся вследствие инфундибулярной гипертрофии, и функциональная, обусловленная гернизацией аортальной створки через дефект. По иследовательским данным, величина систолического градиента давления у таких больных колебалась в пределах от 15 до 106 мм рт. ст. У 2 больных обструкция напоминала тетраду Фалло.
Обструкция выводного тракта левого желудочка
Обструкция обычно локализуется выше дефекта и иногда ниже него. Она встречается у новорожденных, может быть следствием прогрессирования изначально невыраженной патологии или приобретенной аномалией. Сужение представляет собой мышечное или фиброзно-мышечное образование. Субаортальный стеноз может быть обусловлен одним из трех механизмов:
-
задней несоосностью выводной перегородки;
-
отклонением кзади и скручиванием инфундибулярной перегородки;
-
переднелатеральным мышечным валиком.
Отклонение и скручивание перегородки создают сужение вдоль переднего и верхнего краев дефекта, который часто расположен в центральной части мышечной перегородки и сопровождается наличием дополнительной трабекулы, пересекающей выводной тракт. Переднелатеральный мышечный валик представляет собой мышечный выступ между левой коронарной створкой аортального клапана и передней створкой митрального клапана, простирающийся в переднебоковую стенку левого желудочка. Это образование встречается в 40% нормальных сердец. Когда валик необычно сильно выдается при ДМЖП, он может создать обструкцию трактов оттока и притока левого желудочка. После операции суживания легочной артерии субаортальный стеноз может возникнуть или увеличиться. Вклинение мышечного валика вдоль линии прикрепления передней створки митрального клапана к перегородке приводит к разъединению митрального и аортального клапанов – анатомическому признаку отхождения обоих магистральных сосудов от правого желудочка. В редких случаях аномальный мышечный валик, простирающийся от передней створки митрального клапана до поверхности перегородки, образует так называемую аркаду митрального клапана, которая создает субаортальную обструкцию. Дискретный субаортальный стеноз чаще имеет вид фиброзного уступа и реже – фиброзно-мышечного уступа или диафрагмы. Фиксированный короткий стенозирующий сегмент часто ассоциируется со спонтанным закрытием или уменьшением размера перимембранозного дефекта. Дефект межжелудочковой перегородки часто сочетается с аномальными мышечными пучками в правом желудочке.
Обструктивная болезнь легочных артериальных сосудов и синдром Eisenmenger
Среди пациентов с ДМЖП приблизительно 10% являются кандидатами на развитие обструктивной болезни легочных сосудов. Niwa и соавторы изучили исходы заболевания у 47 взрослых пациентов с синдромом Eisenmenger в возрасте от 23 до 69 лет и в сроки наблюдения от 5 до 18 лет. У 68% больных была невыраженная или вовсе отсутствовала регургитация на легочном клапане, у 32% она была умеренной или тяжелой. Недостаточность трехстворчатого клапана отсутствовала у 55% пациентов и была умеренной или тяжелой у 45%. Фракция выброса левого желудочка была нормальной у всех больных. Несмотря на то, что содержание тромбоцитов было нормальным, у 55% больных отмечались кожные кровоизлияния, у 61% – кровоточивость десен и у 11% – носовые кровотечения. У 57% пациентов имели место повторяющиеся кровохаркания, у 36% – тяжелые. По данным компьютерной томографии у 38% больных обнаружен распространенный тромбоз легочной артерии, у 75% – отмечена протеинурия, у 13% – приступы суправентрикулярной аритмии. За время наблюдения 14 пациентов умерли в возрасте 26-69 лет. Средний возраст умерших – 45±5 лет; из них 10 умерли внезапно. Причинами внезапной смерти были массивное внутрилегочное кровотечение – у 2 пациентов, разрыв аневризматически расширенного легочного ствола – у 1, расслоение восходящей аорты – у 1 и причина смерти не была установлена у 3 больных. Один больной умер от вазоспастического церебрального инфаркта на фоне устойчивой к лечению мигрени. При этом следует отметить, что в течение периода наблюдения ни в одном случае не был зарегистрирован бактериальный эндокардит.
По материалам Second Natural History, 54% из 98 неоперированных пациентов с ДМЖП и синдромом Eisenmenger были живы через 20 лет после установления диагноза. Вероятность выживания в течение 5 лет для пациентов в возрасте 10-19 лет составляет 95%, для пациентов старше 20 лет – 56%. Оуо и соавторы исследовали судьбу 106 взрослых пациентов в возрасте от 15 до 68 лет. Средняя продолжительность жизни от момента установления диагноза до смерти составила 5,4 года. В течение 1 года наблюдений жили 98%, 5 лет – 77% и 10 лет – 58% пациентов.
Инфекционный эндокардит
Частота бактериального эндокардита среди пациентов с ДМЖП составляет 14,5 случаев на 10 000 человеко-лет, причем в группе оперированных она составила 7,3 случая, а среди неоперированных – 18,7 случаев на 10 000 человеко-лет. Риск эндокардита выше у пациентов с меньшими дефектами и ниже в детском возрасте, увеличивается в подростковом и взрослом возрасте. После одного эпизода эндокардита риск рецидива повышен, поэтому хирургическое закрытие малых дефектов показано в целях профилактики этого осложнения, а не по гемодинамическим причинам.
- Аллергия
- Ангиология
- Болезни глаз
- Венерология
- Гастроэнтерология
- Гинекология
- Дерматология
- Здоровое питание
- Инфекционные болезни
- Кардиология
- Косметология
- Лекарства
- Лекарственные растения
- ЛОР-заболевания
- Мужское здоровье
- Неврология
- Неотложная помощь
- Новости
- Онкология
- Ортопедия
- Паразитология
- Педиатрия
- Пульмонология
- Расшифровка анализов
- Симптомы
- Системные заболевания
- Стоматология
- Травматология
- Урология
- Хирургия
- Эндокринология
- Нужно знать
- Еда
- Профессиональные заболевания









Комментарии