Люмбоишиалгия: острая, хроническая, симптомы, лечение
Люмбоишиалгия – резкий приступ боли в пояснице, который иррадиирует в ногу (в колено, бедро, вплоть до пятки) или в обе ноги. Обычно боль распространяется по задней поверхности бедра и ягодице, провоцируя судороги и онемение мускулатуры.
Сильная боль при развитии люмбоишиалгии вызывается раздражением спинномозговых нервов, в частности это касается седалищного нерва. Это может быть спровоцировано поражением позвоночника вследствие чрезмерных нагрузок на него. Люмбоишиалгия развивается в 25-30% случаев при наличии болей в спине различного генеза и встречается преимущественно у людей среднего и молодого возраста (от 25 до 45 лет), поскольку именно в данном возрасте оказывается наибольшая нагрузка на позвоночник в силу особенностей некоторых профессий и пика физической активности человека.
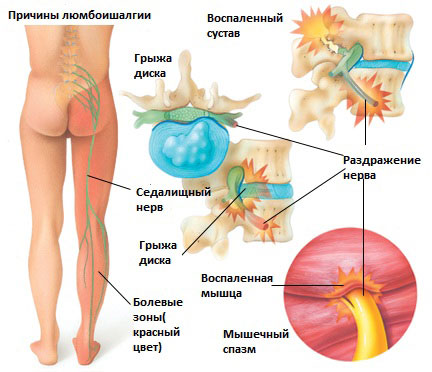
Симптомы люмбоишиалгии
-
Простреливающие, жгучие, ноющие боли в пояснице и спине, которые иррадиируют в одну или две ноги.
-
При смене положения тела и попытке выпрямиться боль усиливается.
-
Ограничение поворотов туловища в области поясницы.
-
Ощущение ползанья мурашек по ногам, онемение, снижение чувствительности, судороги.
-
Нарушение кровотока ног, что приводит к развитию похолодания кожи и изменению цвета кожи нижних конечностей.
-
Болевые ощущения провоцируют человека согнуть спину и выполнить наклон вперед.
-
Мышцы спины, ног и поясницы напряжены, что приводит к нарушению походки и трудностям при ходьбе. Поскольку в большинстве случаев боли имеют односторонний характер и отдают только в одну ногу, человек под воздействием болевых приступов начинает щадить поврежденную ногу при ходьбе и акцентирует упор на здоровую ногу. В результате, это приводит к перекосу всего туловища в сторону опорной ноги, начинает развиваться лордоз, сколиоз.
-
Симптом «треножника» – человек способен встать из положения лежа только при помощи опоры на две руки позади туловища. Сидя на стуле, больной только слегка касается стула ягодицами и опирается на прямые руки.
-
В особенно тяжелых случаях возможно самопроизвольное мочеиспускание.
Причины развития патологии
В большинстве случаев люмбоишиалгия имеет вертеброгенный генез (исходит от позвоночного столба, но может затрагивать внутренние органы, кожу, мышцы), поэтому подобные болевые приступы довольно часто обозначают как вертеброгенная люмбоишиалгия.
Основной причиной заболевания является чрезмерная физическая нагрузка (к примеру, поднятие тяжестей) на фоне наличия поражения позвоночника, к примеру, радикулита, спондилеза, остеохондроза. Особенно опасно для позвоночника выполнять поднятие тяжестей без приседания, а в наклоне – в таких случаях нагрузка на поясничный отдел увеличивается в несколько раз. Еще более опасно поднимать тяжести с одновременным поворотом в сторону, к примеру, перекладывание мешков с зерном или песком.
Среди других распространенных причин люмбоишиалгии выделяют протрузию межпозвоночного диска и межпозвоночную грыжу. Протрузия – это, по сути, начальная стадия в развитии межпозвоночной грыжи. Также люмбоишиалгия может быть вызвана смещением позвонков, поясничным спондилоартрозом, а у пожилых людей коксартрозом (артрозом тазобедренного сустава).
Итак, основными причинами развития люмбоишиалгии являются:
-
физические нагрузки – занятия спортом, резкое поднятие тяжестей;
-
хронические физические нагрузки, связанные с особенностями профессии – спортсмены, фермеры строители, грузчики;
-
резкие повороты вокруг оси позвоночного столба (особенно при сочетании с поднятием тяжести);
-
продолжительное нахождение тела, а значит и позвоночника в неудобной позе – машинисты, водители комбайнов, трамваев, шоферы;
-
протрузия дисков, межпозвоночная грыжа;
-
различные заболевания позвоночника – радикулит, патологический кифоз, сколиоз, поясничный спондилоартроз, остеохондроз;
-
патологии суставов и костей – ревматизм, артроз тазобедренного сустава, остеопороз;
-
инфекционные болезни, при которых поражается нервная система;
-
травмы тазобедренного сустава и позвоночника;
-
опухолевые патологии органов малого таза;
-
воспалительные процессы фасций и мышц;
-
поражение кровеносной системы в области поясницы.
Также следует выделить ряд факторов, которые способны существенно повысить риск развития люмбоишиалгии: переохлаждение организма (в особенности поясницы и спины), беременность, избыточная масса тела, инфекционные общие заболевания (ангина, грипп, ОРВИ).
Виды люмбоишиалгии
В зависимости от причины развития выделяют такие разновидности патологии:
-
Вертеброгенная люмбоишиалгия – исходит от поражения хребта. Имеет несколько подвидов: корешковая – при сдавлении нервных корешков спинного мозга, спондилогенная – при наличии остеохондроза, дискогенная – при грыже межпозвоночного диска.
-
Миофасциальная – возникает в результате воспалительного процесс в фасциях и мышцах.
-
Ангиопатическая – развивается при поражении кровеносных сосудов в области ног и поясницы.
-
Смешанная – при воздействии сразу нескольких факторов различного генеза.
По частоте и выраженности болевого приступа:
-
хроническая;
-
острая.
По распространению боли:
-
левосторонняя;
-
правосторонняя;
-
двусторонняя.
По характеру течения заболевания:
-
нейродистрофическая;
-
нейрососудистая;
-
невропатическая;
-
мышечно-скелетная.
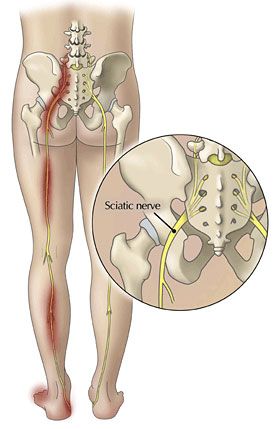
Диагностика
При развитии люмбоишиалгии нужно обратиться к неврологу. Доктор проведет первичный осмотр больного, исследование подвижности коленного, тазобедренного суставов и позвоночника, расспросит пациента относительно наличия опухолевых или инфекционных заболеваний. В обязательном порядке должна быть выполнена рентгенография поясничного отдела позвоночника, а также тазобедренного сустава, которая позволяет провести оценку состояния суставов и костей и исключить из вероятных диагнозов спондилит, переломы и опухоли.
При возникновении признаков сдавления позвоночника выполняют МРТ или компьютерную томографию позвоночника. В некоторых случаях может потребоваться проведение УЗИ органов брюшной полости, почек, а также выполнение люмбальной пункции. Также среди обязательных исследований общий анализ мочи и крови, биохимический анализ крови.
Дифференциальная диагностика данного заболевания выполняется с поражениями суставов и костей, миозитом мышц спины.
Лечение
Самолечение при люмбоишиалгии недопустимо и грозит плачевными последствиями для пациента. Заниматься лечением данного заболевания должен только врач-невролог.
Острая люмбоишиалгия
При острой фазе люмбоишиалгии требуется соблюдение постельного режима и тщательный уход за больным. Нужно подобрать упругий, жесткий матрас для сна, пациенту запрещено делать резкие движения, передвигаться нужно с особой осторожностью. Острая стадия люмбоишиалгии продолжается около двух недель и сопровождается рядом приступов простреливающей, жгучей боли. Для облегчения болевого синдрома врач назначает анальгетические препараты («Катадолон», «Лирика»), также могут назначаться НПВС («Новалис», «Бруфен») и миорелаксанты для снятия спазма мышц спины («Мидокалм», «Сирудал»). Также при люмбоишиалгии широко применяется «Фастум-гель» и мазь «Диклак». В случае появления нестерпимой боли могут помочь глюкокортикостероиды (гидрокортизон, дипроспан). Кроме медикаментозного лечения, используются также и некоторые физиотерапевтические методики (грязевые ванны, лечебный сон) и рефлексотерапия.

Сразу после снятия очередного болевого приступа, когда больной уже может двигаться без острых болевых ощущений, можно выполнять специальные гимнастические упражнения:
-
Все упражнения должны начинаться из положения лежа – можно их выполнять прямо в кровати.
-
При глубоком вдохе поднять вверх одну руку и потянуться, затем на выдохе вернуть руку в ее исходное положение. Упражнение выполняется по пять раз для каждой руки.
-
Движение стопами (сгибание и разгибание), чтобы пальцы ног потянуть на себя, а затем от себя. Выполняется также по пять повторений для каждой стопы в паузах между остальными упражнениями.
-
Согнуть ноги в коленных суставах, колени развести в стороны и вновь свести обратно. Повторяется упражнение 8-10 раз.
-
Выпрямляются ноги, после чего одна из них сгибается в колене так, чтобы пятка не отрывалась от кровати. Выполнить по 5 подволакиваний для каждой ноги.
-
Когда больной начинает идти на поправку, гимнастика может быть усложнена путем добавления упражнений, выполняемых из положения сидя или стоя.
После купирования острой фазы синдрома, в также когда в результате обширного обследования больного была установлена истинная причина развития острой боли в области поясницы, начинается лечение заболевания. При этом терапия люмбоишиалгии может быть направлена на лечение основной патологии, если, к примеру, выявлены межпозвоночная грыжа, пояснично-крестцовый остеохондроз, то в первую очередь следует лечить именно их.
Но при этом можно параллельно проводить и мероприятия для восстановления тонуса спинных мышц и связок. Отличный эффект дает мануальная терапия, магнитотерапия, парафинотерапия, акупунктура, УВЧ, лечебный массаж.
Хроническая люмбоишиалгия
Терапия хронической вертеброгенной люмбоишиалгии нуждается в индивидуальном подходе к каждому больному. Лечение направлено на укрепление мышечной системы спины, снижение нагрузок на тазобедренный сустав и позвоночник. В большинстве случаев врачи стараются обходиться без применения лекарственных препаратов, используя только общеукрепляющую физиотерапию. Пациентам назначают лечебную гимнастику, расслабляющий массаж, мануальную терапию. Упражнения лечебной физкультуры могут выполняться и в домашних условиях, но лучше всего проводить занятия в больнице под присмотром специалиста. Если больной страдает от избыточного веса, назначается специальная диета для снижения массы тела, поскольку лишние килограммы являются дополнительной нагрузкой на позвоночник.
Если причиной развития люмбоишиалгии стала межпозвоночная грыжа, травма позвоночника, нижний парапарез, сдавление спинного мозга, консервативное лечение эффективно довольно редко, поэтому решается вопрос относительно проведения операции. При выполнении хирургического вмешательства может быть проведена дисэктомия – удаление межпозвоночного диска или другой вид коррекции состояния. В дальнейшем врач наблюдает пациента и, исходя из его самочувствия, может назначить дальнейшую терапию.
Лечение люмбоишиалгии в домашних условиях
Очевидно, что многим пациентам хочется заниматься лечением патологии в домашних условиях и не посещать больницу, но стоит отметить сразу, что самолечение может только усугубить и без того тяжелую ситуацию, поскольку проблемы с позвоночником – это очень серьезно. Но после консультации у врача и его разрешения можно выполнять некоторые мероприятия, направленные на лечение заболевания в домашних условиях. К примеру, несложные гимнастические упражнения для укрепления мускулатуры спины или для снижения веса. Соблюдать диету вполне можно и в домашних условиях. Помимо прочего, можно прибегнуть к народным средствам лечения люмбоишиалгии: участки тела, которые страдают от болевого синдрома, следует протирать барсучьим жиром, прикладывать к ним настойки из березовых почек, накладывать согревающие пластыри, втирать раствор нашатыря и растительного масла, носить пояс из собачьей шерсти, принимать хвойные ванны, выполнять примочки из черной редьки.
В целом прогноз при развитии люмбоишиалгии довольно благоприятный. Главное – это перетерпеть острую фазу приступа и немедленно начать терапию основной патологии (межпозвоночной грыжи, остеохондроза) вплоть до проведения операции. После устранения причины развития синдрома болевые приступы не только смягчаются, но и исчезают полностью.

Профилактика
-
Своевременное лечение заболеваний суставов, кровеносных сосудов, позвоночника.
-
Избегание травм позвоночника и переохлаждений, особенно в области поясницы.
-
Нужно следить за собственной осанкой и контролировать массу тела.
-
Не стоит носить обувь на высоком каблуке.
-
Также желательно избегать подъема тяжестей, особенно из наклона, лучше присесть.
-
При сидячей работе нужно каждый час делать 5-10-минутный перерыв, в котором проводить разминку спины и ног. Стул должен иметь подлокотники и регулируемую спинку для снижения нагрузки на спину.
-
В случае необходимости поездки за рулем нужно делать остановку каждый час, размяться и пройтись.
-
Помните: алкоголь и курение снижают сопротивляемость организма к различным инфекционным заболеваниям.
-
При наличии хронической люмбоишиалгии рекомендуется проходить регулярное санитарно-курортное лечение.
-
Также стоит регулярно проходить профосмотры у ортопеда, невропатолога и невролога.
- Аллергия
- Ангиология
- Болезни глаз
- Венерология
- Гастроэнтерология
- Гинекология
- Дерматология
- Здоровое питание
- Инфекционные болезни
- Кардиология
- Косметология
- Лекарства
- Лекарственные растения
- ЛОР-заболевания
- Мужское здоровье
- Неврология
- Неотложная помощь
- Новости
- Онкология
- Ортопедия
- Паразитология
- Педиатрия
- Пульмонология
- Расшифровка анализов
- Симптомы
- Системные заболевания
- Стоматология
- Травматология
- Урология
- Хирургия
- Эндокринология
- Нужно знать
- Еда
- Профессиональные заболевания








Комментарии